pengertianartidefinisidari.blogspot.com: Kementerian Kesehatan RI Direktorat Jenderal Pencegahan dan Pengendalian Penyakit (P2P) telah mengeluarkan revisi ke-3 terkait dengan Pedoman Pencegahan dan Pengendalian Coronavirus Disease (Covid-19). Berdasarkan keterangan pergantian pedoman ini merupakan Revisi ke-3 menyatakan bahwa ajaran ini sesuai dengan perkembangan suasana global dan hasil komitmen konferensi Review Pedoman Kesiapsiagaan Menghadapi Coronavirus Disease (COVID-19) yang dilaksanakan pada 1 Maret 2020 dan 3 Maret 2020, didatangi alhi dibidang kesehatan mirip:
- dr. Fathiyah Isbaniah, Sp.P(K), FISR (PDPI);
- dr. Pompini Agustina Sitompul, Sp.P(K) (Rumah Sakit Prof. Dr. Sulianti Saroso);
- dr. Dyani Kusumowardhani Sp.A (Rumah Sakit Prof. Dr. Sulianti Saroso);
- dr. Aditya Susilo, Sp.PD, KPTI (PAPDI/Rumah Sakit dr.Cipto Mangunkusumo);
- dr. Retno Wihastuti, Sp.P (RSPAD Gatot Subroto);
- dr. Wahyuni Indawati Sp. A (K) (IDAI);
- dr. Dimas Dwi Saputro, Sp.A (IDAI);
- Dr. dr. Vivi Setyawaty, MBiomed (Puslitbang BTDK);
- dr. I Nyoman Kandun, MPH (FETP);
- dr. Hariadi Wibisono, MPH (PAEI);
- dr. Sholah Imari, MsC (PAEI);
- Costy (Perhimpunan Ahli PPI);
- dr. Niluka Wijekoon K (WHO Head Quarter);
- dr. Rim Kwang il (WHO Indonesia);
- dr. Vinod Kumar Bura (WHO Indonesia);
- dr. Endang Widuri Wulandari (WHO Indonesia);
- Agus Sugiarto (KKP Kelas I Tanjung Priok);
- dr. Fida Dewi (Direktorat Kesehatan Kerja dan Olahraga);
- Selamat Riyadi (Direktorat Kesehatan Kerja dan Olahraga);
- Dahlia H (Direktorat P2ML);
- Noor Setyawati (Direktorat P2PML).
Adapun perubahan atau revisi ke-3 ini terdapat pada:
- BAB I PENDAHULUAN;
- BAB II SURVEILANS DAN RESPON;
- BAB IV PENCEGAHAN DAN PENGENDALIAN INFEKSI;
- BAB V PENGELOLAAN SPESIMEN DAN KONFIRMASI LABORATORIUM;
Berikut yakni Pedoman Kesiapsiagaan menghadapi Coronavirus Disease (Covid-19) yang pengertianartidefinisidari.blogspot.com kutip dari Pedoman Pencegahan dan Pengendalian Coronavirus Disease (Covid-19) yang diterbitkan oleh Kementerian Kesehatan RI Direktorat Jenderal Pencegahan dan Pengendalian Penyakit (P2P):
- BAB I PENDAHULUAN
- BAB II SURVEILANS DAN RESPON
- BAB III MANAJEMEN KLINIS
- BAB IV PENCEGAHAN DAN PENGENDALIAN INFEKSI
- BAB V PENGELOLAAN SPESIMEN DAN KONFIRMASI LABORATORIUM
- BAB VI KOMUNIKASI RISIKO DAN PEMBERDAYAAN MASYARAKAT
- KESIMPULAN PEDOMAN PENCEGAHAN DAN PENGENDALIAN CORONAVIRUS DIEASE (COVID-19) REVISI KE-3 TERBARU
Daftar Isi
BAB I
PENDAHULUAN
1.1 Latar Belakang
Coronavirus ialah keluarga besar virus yang menimbulkan penyakit mulai dari gejala ringan sampai berat. Ada setidaknya dua jenis coronavirus yang diketahui menyebabkan penyakit yang dapat menimbulkan tanda-tanda berat mirip Middle East Respiratory Syndrome (MERS) dan Severe Acute Respiratory Syndrome (SARS). Coronavirus Disease 2019 (COVID-19) adalah penyakit jenis gres yang belum pernah diidentifikasi sebelumnya pada insan. Virus penyebab COVID-19 ini dinamakan Sars-CoV-2. Virus corona yakni zoonosis (ditularkan antara hewan dan insan). Penelitian menyebutkan bahwa SARS ditransmisikan dari kucing luwak (civet cats) ke insan dan MERS dari unta ke insan. Adapun, binatang yang menjadi sumber penularan COVID-19 ini sampai ketika ini masih belum dimengerti.
Tanda dan tanda-tanda lazim bisul COVID-19 antara lain tanda-tanda gangguan pernapasan akut mirip demam, batuk dan sesak napas. Masa inkubasi rata-rata 5-6 hari dengan periode inkubasi terpanjang 14 hari. Pada kasus COVID-19 yang berat dapat menimbulkan pneumonia, sindrom pernapasan akut, gagal ginjal, dan bahkan ajal. Tanda-tanda dan tanda-tanda klinis yang dilaporkan pada sebagian besar masalah adalah demam, dengan beberapa kasus mengalami kesulitan bernapas, dan hasil rontgen menunjukkan infiltrat pneumonia luas di kedua paru.
Pada 31 Desember 2019, WHO China Country Office melaporkan perkara pneumonia yang tidak diketahui etiologinya di Kota Wuhan, Provinsi Hubei, Cina. Pada tanggal 7 Januari 2020, Cina mengidentifikasi pneumonia yang tidak dikenali etiologinya tersebut selaku jenis gres coronavirus (coronavirus disease, COVID-19). Pada tanggal 30 Januari 2020 WHO sudah menetapkan sebagai Kedaruratan Kesehatan Masyarakat Yang Meresahkan Dunia/ Public Health Emergency of International Concern (KKMMD/PHEIC). Penambahan jumlah masalah COVID-19 berlangsung cukup cepat dan sudah terjadi penyebaran antar negara. Sampai dengan 3 Maret 2020, secara global dilaporkan 90.870 masalah konfimasi di 72 negara dengan 3.112 akhir hayat (CFR 3,4%). Rincian negara dan jumlah kasus sebagai berikut: Republik Korea (4.812 masalah, 28 akhir hayat), Jepang (268 masalah, 6 kematian), Singapura (108 maut), Australia (33 perkara, 1 maut), Malaysia (29 perkara), Viet Nam (16 masalah), Filipina (3 kasus, 1 kematian), New Zealand (2 masalah), Kamboja (1 perkara), Italia (2.036 perkara, 52 kematian), Perancis (191 masalah, 3 ajal), Jerman (157 kasus), Spanyol (114 perkara), United Kingdom (39 kasus), Swiss (30 kasus), Norwegia (25 kasus), Austria (18 perkara), Belanda (18 kasus), Swedia (15 perkara), Israel (10 kasus), Kroasia (9 masalah), Islandia (9 kasus), San Marino (8 perkara), Belgia (8 kasus), Finlandia (7 perkara), Yunani (7 perkara), Denmark (5 kasus), Azerbaijan (3 perkara), Republik Ceko (3 masalah), Georgia (3 kasus), Romania (3 perkara), Rusia (3 masalah), Portugal (2 masalah), Andorra (1 perkara), Armenia (1 perkara), Belarus (1 perkara), Estonia (1 perkara), Irlandia (1 kasus), Republik Latvia (1 kasus), Lithuania (1 masalah), Luxembourg (1 masalah), Monako (1 kasus), Makedonia Utara (1 kasus), Thailand (43 masalah, 1 masalah), India (5 kasus), Indonesia (2 masalah), Nepal (1 kasus), Sri Lanka (1 masalah), Iran (1.501 kasus, 66 akhir hayat), Kuwait (56 kasus), Bahrain (49 perkara), Iraq (26 masalah), Uni Emirat Arab (21 masalah), Libanon (13 perkara), Qatar (7 kasus), Oman (6 kasus), Pakistan (5 masalah), Mesir (2 perkara), Afghanistan (1 kasus), Yordania (1 kasus), Maroko (1 masalah), Arab Saudi (1 masalah), Tunisia (1 perkara), Amerika Serikat (64 perkara, 2 maut), Kanada (27 kasus), Ekuador (6 kasus), Meksiko (5 kasus), Brasil (2 masalah), Republik Dominika (1 perkara), Algeria (5 kasus), Nigeria (1 kasus), Senegal (1 perkara). Diantara kasus tersebut, sudah ada beberapa petugas kesehatan yang dilaporkan terinfeksi.
Berdasarkan bukti ilmiah, COVID-19 dapat menular dari insan ke insan melalui kontak akrab dan droplet, tidak melalui udara. Orang yang paling berisiko tertular penyakit ini ialah orang yang kontak erat dengan pasien COVID-19 tergolong yang merawat pasien COVID-19. Rekomendasi persyaratan untuk menghalangi penyebaran nanah adalah lewat basuh tangan secara terorganisir, menerapkan adab batuk dan bersin, menghindari kontak secara langsung dengan ternak dan binatang liar serta menyingkir dari kontak dekat dengan siapa pun yang menawarkan gejala penyakit pernapasan mirip batuk dan bersin. Selain itu, menerapkan Pencegahan dan Pengendalian Infeksi (PPI) saat berada di kemudahan kesehatan utamanya unit gawat darurat.
1.2 Tujuan Pedoman
1.2.1 Tujuan Umum
Melaksanakan kesiapsiagaan menghadapi COVID-19 di Indonesia.
1.2.2 Tujuan Khusus
1. Melaksanakan surveilans dan tanggapanKejadian Luar Biasa (KLB)/wabah
2. Melaksanakan manajemen klinis infeksi jalan masuk pernapasan akut berat (pada pasien dalam pengawasan COVID-19)
3. Melaksanakan pencegahan dan pengendalian infeksi selama perawatan kesehatan
4. Melaksanakan pemeriksaan laboratorium
5. Melaksanakan komunikasi risiko dan keterlibatan masyarakat dalam kesiapsiagaan dan respon
1.3 Ruang Lingkup
Pedoman ini mencakup surveilans dan respon KLB/wabah, manajemen klinis, pemeriksaan laboratorium, pencegahan dan pengendalian abses, pemeriksaan laboratorium dan komunikasi risiko.
Pedoman ini disusun menurut nasehat WHO sehubungan dengan adanya perkara COVID-19 yang bermula dari Wuhan, China hingga berkembang ke seluruh dunia. Pedoman ini diadopsi dari fatwa sementara WHO serta akan diperbarui sesuai dengan kemajuan keadaan terkini. Pembaruan pemikiran dapat diakses pada situs www.infeksiemerging.kemkes.go.id.
BAB II
SURVEILANS DAN RESPON
2.1 Definisi Operasional
2.1.1 Pasien dalam Pengawasan
1. Seseorang dengan Infeksi Saluran Pernapasan Akut (ISPA) ialah demam (≥380C) atau riwayat demam; dibarengi salah satu tanda-tanda/tanda penyakit pernapasan seperti: batuk/ sesak nafas/ sakit tenggorokan/ pilek//pneumonia ringan sampai berat.#
DAN
tidak ada penyebab lain menurut citra klinis yang meyakinkan
DAN
pada 14 hari terakhir sebelum muncul tanda-tanda, memenuhi salah satu tolok ukur berikut:
a. Memiliki riwayat perjalanan atau tinggal di mancanegara yang melaporkan transmisi lokal*;
b. Memiliki riwayat perjalanan atau tinggal di area transmisi lokal di Indonesia**
2. Seseorang dengan demam (≥380C) atau riwayat demam atau ISPA DAN pada 14 hari terakhir sebelum muncul tanda-tanda mempunyai riwayat kontak dengan masalah konfirmasi atau probabel COVID-19;
3. Seseorang dengan ISPA berat/ pneumonia berat*** di area transmisi lokal di Indonesia** yang membutuhkan perawatan di rumah sakit DAN tidak ada penyebab lain berdasarkan gambaran klinis yang meyakinkan.
2.1.2 Orang dalam Pemantauan
Seseorang yang mengalami demam (≥380C) atau riwayat demam; atau tanda-tanda gangguan metode pernapasan seperti pilek/sakit tenggorokan/batuk.
DAN
tidak ada penyebab lain menurut citra klinis yang meyakinkan.
DAN
pada 14 hari terakhir sebelum timbul gejala, menyanggupi salah satu persyaratan berikut:
a. Memiliki riwayat perjalanan atau tinggal di mancanegara yang melaporkan transmisi setempat*;
b. Memiliki riwayat perjalanan atau tinggal di area transmisi lokal di Indonesia**
2.1.3 Kasus Probabel
Pasien dalam pengawasan yang diperiksa untuk COVID-19 tetapi inkonklusif (tidak dapat disimpulkan).
2.1.4 Kasus Konfirmasi
Seseorang terinfeksi COVID-19 dengan hasil investigasi laboratorium nyata.
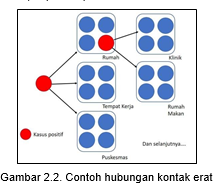
Kontak Erat ialah seseorang yang melakukan kontak fisik atau berada dalam ruangan atau berkunjung (dalam radius 1 meter dengan kasus pasien dalam pengawasan, probabel atau konfirmasi) dalam 2 hari sebelum masalah muncul gejala dan hingga 14 hari sehabis perkara timbul tanda-tanda. Kontak akrab dikategorikan menjadi 2, yaitu:
1. Kontak dekat risiko rendah
Bila kontak dengan masalah pasien dalam pengawasan.
2. Kontak dekat risiko tinggi
Bila kontak dengan perkara konfirmasi atau probabel.
Termasuk kontak bersahabat adalah:
a. Petugas kesehatan yang memeriksa, merawat, mengirim dan membersihkan ruangan di tempat perawatan masalah tanpa menggunakan APD sesuai patokan.
b. Orang yang berada dalam suatu ruangan yang serupa dengan perkara (tergolong daerah kerja, kelas, rumah, acara besar) dalam 2 hari sebelum perkara timbul tanda-tanda dan sampai 14 hari sesudah masalah muncul gejala.
c. Orang yang bepergian bersama (radius 1 meter) dengan segala jenis alat angkut/kendaraan dalam 2 hari sebelum masalah timbul gejala dan hingga 14 hari setelah perkara muncul tanda-tanda.
2.2 Kegiatan Surveilans
2.2.1 Kasus Pasien dalam pengawasan
Jika didapatkan perkara pasien dalam pengawasan, aktivitas surveilans dilaksanakan kepada kontak dekat termasuk keluarga maupun petugas kesehatan yang merawat pasien.
2.2.2 Kontak Erat
Berikut kegiatan yang dilakukan terhadap kontak erat:
a. Kontak erat risiko rendah
Kegiatan surveilans dan pemantauan kontak erat ini dikerjakan selama 14 hari sejak kontak terakhir dengan pasien dalam pengawasan. Kontak dekat ini wajib melaksanakan observasi. Observasi yang dimaksud dalam fatwa ini yaitu karantina. Kontak bersahabat risiko rendah tidak membutuhkan pengambilan spesimen.
- Apabila pasien dalam pengawasan dinyatakan negatif COVID-19 maka kegiatan surveilans dan pemantauan terhadap kontak erat dihentikan.
- Apabila pasien dalam pengawasan dinyatakan probabel/kasatmata COVID-19 (konfirmasi) maka pemantauan dilanjutkan menjadi kontak bersahabat risiko tinggi.
b. Kontak dekat risiko tinggi
Kegiatan surveilans kepada kontak bersahabat ini dilaksanakan selama 14 hari sejak kontak terakhir dengan probabel/ konfirmasi. Kontak bersahabat ini wajib dilaksanakan pengamatan dan dilaksanakan pengambilan spesimen (hari ke-1 dan hari ke-14). Pengambilan spesimen dikerjakan oleh petugas laboratorium setempat yang berkompeten dan berpengalaman di lokasi pengamatan. Jenis spesimen dapat dilihat pada BAB 5. Pengiriman spesimen diikuti salinan formulir
pemantauan harian kontak dekat (lampiran 2). Bila hasil pemeriksaan laboratorium kasatmata maka pasien dirujuk ke tempat tinggal sakit rujukan.
Apabila kontak bersahabat memberikan gejala demam (≥38⁰C) atau batuk/pilek/nyeri tenggorokan dalam 14 hari terakhir maka dikerjakan isolasi rumah dan pengambilan spesimen pada hari ke-1 dan ke-2 oleh petugas kesehatan lokal yang berkompeten dan terlatih baik di fasyankes atau lokasi pemantauan. Apabila hasil laboratorium faktual, maka dilaksanakan acuan ke RS acuan untuk isolasi di Rumah sakit. Petugas kesehatan melaksanakan pemantauan lewat telepon, namun idealnya dengan melakukan kunjungan secara bersiklus (harian). Pemantauan dilakukan dalam bentuk investigasi suhu tubuh dan skrining gejala harian. Pemantauan dilakukan oleh petugas kesehatan layanan primer dengan berkoordinasi dengan dinas kesehatan lokal. Jika pemantauan terhadap kontak erat sudah tamat maka dapat diberikan surat pernyataan yang diberikan oleh Dinas Kesehatan (lampiran 9). Penjelasan lengkap mengenai pelacakan kontak akrab mampu dilihat pada Bab II bab 2.5.
2.2.3 Orang dalam Pemantauan
Orang dalam pemantauan wajib melakukan isolasi diri di rumah dan dijalankan pengambilan spesimen (hari ke-1 dan hari ke-2). Kegiatan surveilans terhadap orang dalam pemantauan dijalankan terjadwal untuk memeriksa adanya perburukan tanda-tanda selama 14 hari. Pengambilan spesimen dilakukan oleh petugas laboratorium lokal yang berkompeten dan berpengalaman baik di fasyankes atau lokasi pemantauan. Jenis spesimen dapat dilihat pada BAB 5. Pengiriman spesimen disertai formulir investigasi ODP/PDP (lampiran 6). Bila hasil pemeriksaan menawarkan nyata maka pasien di rujuk ke RS Rujukan. Begitu pula bila bila orang dalam pemantauan meningkat menyanggupi persyaratan pasien dalam pengawasan dalam 14 hari terakhir maka secepatnya rujuk ke RS tumpuan untuk tatalaksana lebih lanjut.
Petugas kesehatan dapat melakukan pemantauan lewat telepon namun idealnya melaksanakan kunjungan secara bersiklus (harian) dan dicatat pada formulir pemantauan harian (lampiran 2). Pemantauan dilaksanakan dalam bentuk pemeriksaan suhu badan dan skrining gejala harian. Pemantauan dilaksanakan oleh petugas kesehatan layanan primer dan berkoordinasi dengan dinas kesehatan lokal. Orang dalam pemantauan yang telah dinyatakan sehat dan tidak bergejala, ditetapkan melalui surat pernyataan yang diberikan oleh Dinas Kesehatan (lampiran 9).
2.2.4 Pelaku Perjalanan Dari Negara/Area Terjangkit
Pelaku perjalanan dari negara/area transmisi setempat yang tidak bergejala wajib melakukan monitoring mandiri terhadap kemungkinan hadirnya tanda-tanda selama 14 hari semenjak kepulangan. Setelah kembali dari negara/area transmisi lokal semestinya mengurangi aktivitas yang tidak butuhdan mempertahankan jarak kontak (≥ 1 meter) dengan orang lain. Jika dalam 14 hari timbul tanda-tanda, maka segera kunjungi kemudahan pelayanan kesehatan terdekat dan menenteng HAC. Kegiatan surveilans terhadap pelaku perjalanan dari negara terserang yang tidak berisiko dan tidak bergejala dilakukan melalui pemantauan HAC yang diberikan di pintu masuk negara. Petugas pintu masuk negara dibutuhkan melakukan notifikasi ke Dinas Kesehatan setempat sesuai dengan alamat yang tertera di HAC. Dinas Kesehatan yang mendapatkan notifikasi mampu memajukan kewaspadaan dan dibutuhkan melakukan komunikasi risiko terhadap pelaku perjalanan dengan mempergunakan teknologi mirip telepon, pesan singkat, dll.
2.3 Deteksi Dini dan Respon
Kegiatan deteksi dini dan tanggapandilakukan di pintu masuk dan wilayah untuk mengidentifikasi ada atau tidaknya pasien dalam pengawasan, orang dalam pemantauan, kasus probabel maupun masalah konfimasi COVID-19 dan melakukan respon adekuat. Upaya deteksi dini dan tanggapandilaksanakan sesuai kemajuan situasi COVID-19 dunia yang dipantau dari situs resmi WHO atau melalui situs lain:
- Situs resmi WHO (https://www.who.int/) untuk mengenali negara terserang dan kawasan yang sedang terjadi KLB COVID-19.
- Peta penyebaran COVID-19 yang mendekati realtime oleh Johns Hopkins University-Center for Systems Science and Engineering (JHU CSSE), mampu diakses pada link https://gisanddata.maps.arcgis.com/apps/opsdashboard/index.html#/bda7594740fd4 0299423467b48e9ecf6.
- Sumber lain yang terpercaya dari pemerintah/ kementerian kesehatan dari negara terjangkit (dapat diakses di www.infeksiemerging.kemkes.go.id)
- Sumber media cetak atau elektronik nasional untuk meragukan rumor atau info yang berkembang terkait dengan COVID-19.
2.3.1 Deteksi Dini dan Respon di Pintu Masuk Negara
Dalam rangka implementasi International Health Regulation/ IHR (2005), pelabuhan, bandara, dan Pos Lintas Batas Darat Negara (PLBDN) melaksanakan acara karantina, investigasi alat angkut, pengendalian vektor serta tindakan penyehatan. Implementasi IHR (2005) di pintu masuk negara yakni tanggung jawab Kantor Kesehatan Pelabuhan (KKP) beserta segenap instansi di pintu masuk negara. Kemampuan utama untuk pintu masuk negara sesuai amanah IHR (2005) ialah kapasitas dalam keadaan berkala dan kapasitas dalam keadaan Kedaruratan Kesehatan Masyarakat yang Meresahkan Dunia (KKMMD).
Kegiatan di pintu masuk negara meliputi upaya detect, prevent, dan respond kepada COVID-19 di pelabuhan, bandar udara, dan PLBDN. Upaya tersebut dijalankan melalui pengawasan alat angkut, orang, barang, dan lingkungan yang datang dari kawasan/ negara terjangkit COVID-19 yang dikerjakan oleh KKP dan berkoordinasi dengan lintas sektor terkait.
2.3.1.1 Kesiapsiagaan
Dalam rangka kesiapsiagaan menghadapi bahaya COVID-19 maupun penyakit dan faktor risiko kesehatan yang berpeluang Kedaruratan Kesehatan Masyarakat (KKM) lainnya di pintu masuk (pelabuhan, bandar udara, dan PLBDN), diperlukan adanya dokumen planning kontinjensi dalam rangka menghadapi penyakit dan faktor risiko kesehatan memiliki potensi KKM. Rencana Kontinjensi tersebut dapat diaktifkan saat bahaya kesehatan yang memiliki peluang KKM terjadi. Rencana kontinjensi disusun atas dasar koordinasi dan komitmen bersama antara seluruh pihak terkait di lingkungan bandar udara, pelabuhan, dan PLBDN. Dalam rangka kesiapsiagaan tersebut perlu dipersiapkan beberapa hal mencakup norma, persyaratan, prosedur, patokan (NSPK), kebijakan dan seni manajemen, Tim Gerak Cepat (TGC), sarana prasarana dan logistik, serta pembiayaan. Secara lazim kesiapsiagaan tersebut meliputi:
a. Sumber Daya Manusia (SDM)
- Membentuk atau mengaktifkan TGC di kawasan otoritas pintu masuk negara di bandara/ pelabuhan/ PLBDN. Tim dapat terdiri atas petugas KKP, Imigrasi, Bea Cukai, Karantina Hewan dan unit lain yang berkaitan di daerah otoritas pintu masuk negara yang mempunyai kompetensi yang dibutuhkan dalam pencegahan importasi penyakit.
- Peningkatan kapasitas SDM yang bertugas di pintu masuk negara dalam kesiapsiagaan menghadapi COVID-19 dengan melakukan pelatihan/drill, table top exercise, dan simulasi penanggulangan COVID-19.
- Meningkatkan kesanggupan jejaring kerja lintas program dan lintas sektor dengan semua unit otoritas di bandara/ pelabuhan/ PLBDN.
b. Sarana dan Prasarana
- Tersedianya ruang wawancara, ruang pengamatan, dan ruang karantina untuk tatalaksana penumpang. Jika tidak tersedia maka menyiapkan ruang yang mampu dimodifikasi dengan segera untuk melaksanakan tatalaksana penumpang sakit yang sifatnya sementara.
- Memastikan alat transportasi (ambulans) penyakit menular ataupun peralatan khusus utk merujuk penyakit menular yang mampu difungsikan setiap saat untuk memuat ke RS acuan. Apabila tidak tersedia ambulans khusus penyakit menular, perujukan mampu dijalankan dengan prinsip-prinsip pencegahan jerawat (menggunakan Alat Pelindung Diri/ APD lengkap dan penerapan disinfeksi).
- Memastikan fungsi alat deteksi dini (thermal scanner) dan alat penyehatan serta ketersediaan materi pendukung.
- Memastikan ketersediaan dan fungsi alat komunikasi untuk koordinasi dengan unit-unit terkait.
- Menyiapkan logistik pendukung pelayanan kesehatan yang diperlukan antara lain obat-obat suportif (life-saving), alat kesehatan, APD, Health Alert Card (HAC), dan melengkapi logistik lain, jika masih ada kelemahan.
- Menyiapkan media komunikasi risiko atau materi Komunikasi, Informasi, dan Edukasi (KIE) dan menempatkan bahan KIE tersebut di lokasi yang tepat.
- Ketersediaan ajaran kesiapsiagaan menghadapi COVID-19 untuk petugas kesehatan, tergolong mekanisme atau mekanisme tata laksana dan acuan pasien.
2.3.1.2 Deteksi Dini dan Respon di Pintu Masuk Negara
Deteksi dini dan tanggapandikerjakan untuk memutuskan wilayah bandara, pelabuhan dan PLBDN dalam keadaan tidak ada transmisi. Berikut upaya deteksi dan tanggapanyang dijalankan di pintu masuk negara:
a. Pengawasan Kedatangan Alat Angkut
1) Meningkatkan pengawasan alat angkut terutama yang berasal dari daerah/negara terjangkit, melalui investigasi dokumen kesehatan alat angkut dan pemeriksaan faktor risiko kesehatan pada alat angkut.
2) Memastikan alat angkut tersebut terbebas dari aspek risiko penularan COVID-19.
3) Jika dokumen lengkap dan/atau tidak didapatkan penyakit dan/ atau faktor risiko kesehatan, kepada alat angkut mampu diberikan persetujuan bebas karantina.
4) Jika dokumen tidak lengkap dan/ atau didapatkan penyakit dan/ atau aspek risiko kesehatan, kepada alat angkut diberikan persetujuan karantina terbatas, dan selanjutnya dijalankan tindakan kekarantinaan kesehatan yang diharapkan (seperti disinfeksi, deratisasi, dsb).
5) Dalam melaksanakan upaya deteksi dan respon, KKP berkoordinasi dengan lintas sektor terkait yang lain, mirip Dinkes, RS tumpuan, Kantor Imigrasi, dsb.
b. Pengawasan Kedatangan Barang
Meningkatkan pengawasan barang (baik barang bawaan maupun barang komoditi), khususnya yang berasal dari negara-negara terserang, terhadap penyakit maupun faktor risiko kesehatan, lewat pemeriksaan dokumen kesehatan dan pemeriksaan aspek risiko kesehatan pada barang (pengamatan visual maupun memakai alat deteksi).
c. Pengawasan Lingkungan
Meningkatkan pengawasan lingkungan pelabuhan, bandar udara, PLBDN, dan terbebas dari aspek risiko penularan COVID-19.
d. Komunikasi risiko
Melakukan penyebarluasan informasi dan edukasi terhadap pelaku perjalanan dan penduduk di lingkungan pelabuhan, bandar udara, dan PLBDN. Dalam melakukan upaya deteksi dan respon, KKP berkoordinasi dengan lintas sektor terkait yang lain, mirip Dinkes di kawasan, RS tumpuan, Kantor Imigrasi, Kantor Bea dan Cukai, maupun pihak terkait lainnya, serta memberikan laporan terhadap Dirjen P2P, lewat PHEOC apabila menemukan pasien dalam pengawasan dan upaya-upaya yang dilaksanakan.
e. Pengawasan Kedatangan Orang
Secara lazim acara inovasi kasus COVID-19 di pintu masuk negara diawali dengan inovasi pasien demam diikuti gangguan pernanapasan yang berasal dari negara/kawasan terjangkit. Berikut kegiatan pengawasan kehadiran orang:
1) Meningkatkan pengawasan kepada pelaku perjalanan (awak/personel, penumpang) terutama yang berasal dari wilayah/negara terserang, lewat pengamatan suhu dengan thermal scanner maupun thermometer infrared, dan pengamatan visual.
2) Melakukan investigasi dokumen kesehatan pada orang.
3) Jika ditemukan pelaku perjalanan yang terdeteksi demam dan memberikan gejala-tanda-tanda pneumonia di atas alat angkut, petugas KKP melakukan pemeriksaan dan penanganan ke atas alat angkut dengan memakai APD yang tepat (lampiran 11).
4) Pengawasan kedatangan orang dijalankan melalui observasi suhu badan dengan memakai alat pemindai suhu massal (thermal scanner) ataupun thermometer infrared, serta melalui pengamatan visual kepada pelaku perjalanan yang memberikan ciri-ciri penderita COVID-19.
5) Jika didapatkan pelaku perjalanan yang terdeteksi demam lewat thermal scanner/thermometer infrared maka pisahkan dan kerjakan wawancara dan evaluasi lebih lanjut.
Jika memenuhi standar pasien dalam pengawasan maka dikerjakan:
1) Tatalaksana sesuai kondisi pasien termasuk disinfeksi pasien dan merujuk ke RS referensi (lihat Kepmenkes Nomor 414/Menkes/SK/IV/2007 wacana Penetapan RS Rujukan Penanggulangan Flu Burung/Avian Influenza) dengan memakai ambulans penyakit nanah dengan menerapkan Pencegahan dan Pengendalian Infeksi (PPI) berbasis kontak, droplet, dan airborne.
2) Melakukan tindakan penyehatan terhadap barang dan alat angkut
3) Mengidentifikasi penumpang lain yang berisiko (kontak dekat)
4) Terhadap kontak dekat (dua baris depan belakang kanan kiri) dilaksanakan pengamatan menggunakan formulir (lampiran 2)
5) Melakukan pemantauan terhadap petugas yang kontak dengan pasien. Pencacatan pemantauan menggunakan formulir terlampir (lampiran 3)
6) Pemberian HAC dan komunikasi risiko
7) Notifikasi ≤ 24 jam ke Ditjen P2P lewat PHEOC ditembuskan ke Dinas Kesehatan Provinsi dan dilakukan pencatatan memakai formulir notifikasi (lampiran 1). Notifikasi ke Dinas Kesehatan dimaksudkan untuk kerjasama pemantauan kontak bersahabat.
Bila menyanggupi kriteria orang dalam pemantauan maka dilakukan:
1) Tatalaksana sesuai diagnosis yang ditetapkan
2) Orang tersebut mampu dinyatakan laik/tidak laik melanjutkan perjalanan dengan suatu alat angkut sesuai dengan keadaan hasil pemeriksaan
3) Pemberian HAC dan komunikasi risiko mengenai jerawat COVID-19, informasi jika selama era inkubasi mengalami tanda-tanda perburukan maka secepatnya memeriksakan ke fasyankes dengan menunjukkan HAC kepada petugas kesehatan. Selain itu pasien diberikan edukasi untuk isolasi diri (menghalangi lingkungan di rumah) dan akan dilakukan pemantauan dan pengambilan spesimen oleh petugas kesehatan.
4) KKP mengidentifikasi daftar penumpang pesawat. Hal ini dimaksudkan jikalau pasien tersebut mengalami pergeseran manifestasi klinis sesuai definisi operasional pasien dalam pengawasan maka dapat dilakukan pemantauan terhadap kontak bersahabat
5) Notifikasi ≤ 24 jam ke Dinkes Prov dan Kab/Kota (lampiran 1) untuk dijalankan pemantauan di tempat tinggal.
6) Pengambilan spesimen oleh tenaga kesehatan berpengalaman dan berkompeten di klinik pintu masuk atau daerah pelaksanaan pemantauan. Pengambilan dan pengiriman specimen berkoordinasi dengan Dinas Kesehatan lokal.
Pada penumpang dan kru lainnya yang tidak berisiko dan tidak bergejala juga dilaksanakan investigasi suhu menggunakan thermal scanner, pertolongan HAC, notifikasi ke wilayah dan komunikasi risiko. Kegiatan surveilans merujuk pada aktivitas surveilans bagi pelaku perjalanan dari area/negara terjangkit.
Alur penemuan kasus dan respon di pintu masuk mampu dilihat pada gambar 2.1.
2.3.2 Deteksi Dini dan Respon di Wilayah
Deteksi dini di wilayah dilaksanakan lewat peningkatan aktivitas surveilans rutin dan surveilans berbasis insiden yang dijalankan secara aktif maupun pasif. Kegiatan ini dilakukan untuk memperoleh adanya indikasi pasien dalam pengawasan COVID-19 yang mesti secepatnya direspon. Adapun bentuk respon dapat berbentukverifikasi, referensi kasus, investigasi, notifikasi, dan respon penanggulangan. Bentuk kegiatan verifikasi dan investigasi yaitu penyelidikan epidemiologi. Sedangkan, aktivitas tanggapanpenanggulangan antara lain identifikasi dan pemantauan kontak, tumpuan, komunikasi risiko dan pemutusan rantai penularan.
2.3.2.1 Kesiapsiagaan di Wilayah
Dalam rangka kesiapsiagaan menghadapi abses COVID-19 maka Pusat dan Dinkes melaksanakan kesiapan sumber daya sebagai berikut:
a. Sumber Daya Manusia (SDM)
- Mengaktifkan TGC yang sudah ada baik di tingkat Pusat, Provinsi dan Kab/Kota.
- Meningkatkan kapasitas SDM dalam kesiapsiagaan menghadapi COVID-19 dengan melaksanakan sosialisasi, table top exercises/drilling dan simulasi COVID-19.
- Meningkatkan jejaring kerja surveilans dengan lintas program dan lintas sektor terkait.
b. Sarana dan Prasarana
- Kesiapan alat transportasi (ambulans) dan menentukan dapat berfungsi dengan baik untuk merujuk masalah.
- Kesiapan fasilitas pelayanan kesehatan antara lain meliputi tersedianya ruang isolasi untuk melakukan tatalaksana, alat-alat kesehatan dan sebagainya.
- Kesiapan ketersediaan dan fungsi alat komunikasi untuk kerjasama dengan unit-unit terkait.
- Kesiapan logistik pendukung pelayanan kesehatan yang diperlukan antara lain obat-obat suportif (life saving), alat-alat kesehatan, APD serta melengkapi logistik yang lain.
- Kesiapan materi-materi KIE antara lain brosur, banner, leaflet serta media untuk melaksanakan komunikasi risiko terhadap masyarakat.
- Kesiapan anutan kesiapsiagaan menghadapi COVID-19 untuk petugas kesehatan, tergolong prosedur atau mekanisme tata laksana dan acuan RS.
c. Pembiayaan
Bagi pasien dalam pengawasan yang dirawat di RS rujukan maka pembiayaan perawatan RS ditanggung oleh Kementerian Kesehatan sesuai dengan peraturan perundang-ajakan yang berlaku. Hal ini sebagaimana diatur dalam Permenkes Nomor 59 tahun 2016 ihwal Pembebasan Biaya Pasien Penyakit Infeksi Emerging Tertentu dan Kepmenkes Nomor: HK.01.07/MENKES/104/2020 perihal Penetapan Infeksi Novel Coronavirus (2019-nCoV) Sebagai Penyakit yang Dapat Menimbulkan Wabah dan Upaya Penanggulangannya.
2.3.2.2 Deteksi Dini dan Respon di Wilayah
Kegiatan penemuan kasus COVID-19 kawasan dijalankan lewat penemuan orang sesuai definisi operasional. Penemuan kasus dapat dikerjakan di puskesmas dan kemudahan pelayanan kesehatan (fasyankes) lain.
Bila fasyankes mendapatkan orang yang menyanggupi standar pasien dalam pengawasan maka perlu melaksanakan aktivitas sebagai berikut:
1) Tatalaksana sesuai keadaan pasien dan rujuk ke RS acuan menggunakan kendaraan beroda empat ambulans
2) Memberikan komunikasi risiko mengenai penyakit COVID-19
3) Fasyankes segera melaporkan dalam waktu ≤ 24 jam ke Dinkes Kab/Kota lokal. Selanjutnya Dinkes Kab/Kota melaporkan ke Dinas Kesehatan Provinsi yang kemudian diteruskan ke Ditjen P2P melalui PHEOC dan KKP lokal. Menggunakan form notifikasi (lampiran 4)
4) Melakukan pengusutan epidemiologi selanjutnya, mengidentifikasi dan pemantauan kontak akrab
5) Pengambilan spesimen dijalankan di RS referensi yang berikutnya RS berkoordinasi dengan Dinkes setempat untuk pengantaran sampel dengan menyertakan formulir penyelidikan epidemiologi (lampiran 5), formulir pengiriman specimen (lampiran 6).
Bila memenuhi kriteria orang dalam pemantauan maka dilaksanakan:
1) Tatalaksana sesuai keadaan pasien
2) Komunikasi risiko tentang penyakit COVID-19
3) Pasien melakukan isolasi diri di rumah tetapi tetap dalam pemantauan petugas kesehatan puskesmas berkoordinasi dengan Dinkes setempat
4) Fasyankes secepatnya melaporkan secara berjenjang dalam waktu ≤ 24 jam ke Dinkes Kabupaten/Kota/Provinsi.
5) Pengambilan spesimen di fasyankes atau lokasi pemantauan
Bila masalah tidak menyanggupi patokan definisi operasional maka dikerjakan:
1) Tatalaksana sesuai keadaan pasien
2) Komunikasi risiko kepada pasien
Alur inovasi kasus dan tanggapandi daerah dapat dilihat pada gambar 2.1.
Deteksi di wilayah juga perlu memperhatikan adanya masalah kluster yakni jikalau terdapat dua orang atau lebih mempunyai penyakit yang sama, dan memiliki riwayat kontak yang sama dalam jangka waktu 14 hari. Kontak mampu terjadi pada keluarga atau rumah tangga, rumah sakit, ruang kelas, kawasan kerja dan sebagainya.
Adapun, rincian kegiatan deteksi dini dan respon untuk masing-masing instansi mampu dilihat pada tabel 2.2.
Jika dilaporkan kasus notifikasi dari IHR National Focal Point negara lain maka berita permulaan yang diterima oleh Dirjen P2P akan diteruskan ke PHEOC untuk dilaksanakan pelacakan.
1. Bila data yang diterima mencakup: nama, nomor paspor, dan transportasi keberangkatan dr negara asal menuju pintuk masuk negara (bandara, pelabuhan, dan PLBDN) maka dilakukan:
- PHEOC meminta KKP melacak melalui HAC atau jejaring yg dimiliki KKP perihal identitas orang tersebut hingga ditemukan alamat dan no. telpon/HP.
- Bila orang yang dinotifikasi belum datang di pintu masuk negara maka KKP segera menemui orang tersebut lalu melaksanakan langkah-langkah sesuai SOP.
- Bila orang tersebut telah melewati pintu masuk negara maka KKP melaporkan ke PHEOC wacana identitas dan alamat serta no. telpon/HP yang dapat dihubungi.
- PHEOC meneruskan informasi tersebut ke wilayah (Dinkes) dan KKP setempat untuk dilakukan pelacakan dan tindakan sesuai SOP.
2. Bila data yang diterima hanya berupa nama dan nomor paspor maka dikerjakan:
- PHEOC menghubungi contact person (CP) di Direktorat Sistem Informasi dan Teknologi Keimigrasian (dapat langsung menelepon eksekutif atau eselon dibawahnya yang telah diberi wewenang) untuk meminta data identitas lengkap dan riwayat perjalanan.
- Setelah PHEOC menerima data lengkap, PHEOC meneruskan ke daerah (Dinkes)dan KKP setempat untuk melacak dan melakukan tindakan sesuai SOP.
Alur pelacakan kasus notifikasi dari IHR National Focal Point negara lain ini mampu dilihat pada lampiran 10.
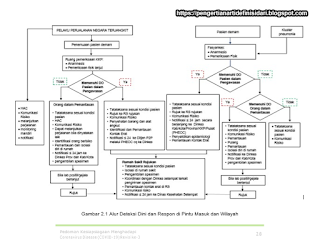 |
| Gambar 2.1 Alur Deteksi Dini dan Respon di Pintu Masuk dan Wilayah |
Upaya deteksi dini dan respon di kawasan melibatkan peran aneka macam sektor, yang dijelaskan pada tabel berikut:
 |
| Tabel 2.1 Kegiatan Deteksi Dini dan Respon di Wilayah |
2.4 Penyelidikan Epidemiologi dan Penanggulangan KLB
Setiap pasien dalam pengawasan, orang dalam pemantauan, maupun probabel harus dikerjakan penyelidikan epidemiologi. Kegiatan penyelidikan epidemiologi dilaksanakan terutama untuk menemukan kontak bersahabat (lampiran 8). Hasil pengusutan epidemiologi dapat menawarkan masukan bagi pengambil kebijakan dalam rangka penanggulangan atau pemutusan penularan secara lebih singkat.
2.4.1 Definisi KLB
Jika didapatkan satu perkara konfirmasi COVID-19 maka dinyatakan selaku KLB.
2.4.2 Tujuan Penyelidikan Epidemiologi
Penyelidikan epidemiologi dikerjakan dengan tujuan mengetahui besar dilema KLB dan mencegah penyebaran yang lebih luas. Secara khusus tujuan penyelidikan epidemiologi sebagai berikut:
a. Mengetahui karakteristik epidemiologi, gejala klinis dan virus
b. Mengidentifikasi faktor risiko
c. Mengidentifikasi masalah komplemen
d. Memberikan anjuran upaya penanggulangan
2.4.3 Tahapan Penyelidikan Epidemiologi
Langkah penyelidikan epidemiologi untuk masalah COVID-19 sama dengan pengusutan KLB pada untuk perkara Mers. Tahapan pengusutan epidemiologi secara umum mencakup:
1. Konfirmasi permulaan KLB
Petugas surveilans atau penanggung jawab surveilans puskesmas/Dinas Kesehatan melakukan konfirmasi permulaan untuk memutuskan adanya kasus konfirmasi COVID-19 dengan cara wawancara dengan petugas puskesmas atau dokter yang menangani masalah.
2. Pelaporan segera
Mengirimkan laporan W1 ke Dinkes Kab/Kota dalam waktu <24 br="" dan="" dinkes="" diteruskan="" jam="" kab="" ke="" kemudian="" oleh="" ota="" pheoc.="" provinsi="">
3. Persiapan pengusutan
a. Persiapan formulir penyelidikan sesuai form terlampir (lampiran 5)
b. Persiapan Tim Penyelidikan
c. Persiapan logistik (termasuk APD) dan obat-obatan bila diharapkan
4. Penyelidikan epidemiologi
a. Identifikasi perkara
b. Identifikasi faktor risiko
c. Identifikasi kontak akrab
d. Pengambilan spesimen di rumah sakit rujukan
e. Penanggulangan awal
Ketika pengusutan sedang berjalan petugas telah mesti memulai upaya- upaya pengendalian pendahuluan dalam rangka mencegah terjadinya penyebaran penyakit kewilayah yang lebih luas. Upaya ini dilakukan menurut pada hasil penyelidikan epidemiologi yang dilakukan ketika itu. Upaya- upaya tersebut dikerjakan kepada penduduk maupun lingkungan, antara lain dengan:
- Menjaga kebersihan/ higiene tangan, jalan masuk pernapasan.
- Penggunaan APD sesuai risiko pajanan.
- Sedapat mungkin membatasi kontak dengan perkara yang sedang diselidiki dan kalau tak terhindarkan buat jarak dengan kasus.
- Asupan gizi yang bagus guna mengembangkan daya tahan badan.
- Apabila dibutuhkan untuk menangkal penyebaran penyakit dapat dilakukan tindakan isolasi dan karantina.
5. Pengolahan dan analisis data
6. Penyusunan laporan penyelidikan epidemiologi
2.5 Pelacakan Kontak Erat
Tahapan pelacakan kontak dekat berisikan 3 unsur utama ialah identifikasi kontak (contact identification), pencatatan detil kontak (contact listing) dan tindak lanjut kontak (contact follow up). Algoritma pelacakan kontak (lampiran 8).
1. Identifikasi Kontak
Identifikasi kontak merupakan bagian dari investigasi kasus. Jika ditemukan masalah COVID-19 yang menyanggupi patokan pasien dalam pengawasan, perkara konfirmasi, atau perkara probable, maka perlu segera untuk dilaksanakan kenali kontak dekat. Identifikasi kontak dekat ini bisa berasal dari perkara yang masih hidup ataupun yang sudah meninggal utamanya untuk mencari penyebab maut yang mungkin ada kaitannya dengan COVID- 19.
Informasi yang perlu dikumpulkan pada fase identifikasi kontak yakni orang yang memiliki kontak dengan perkara dalam 2 hari sebelum perkara timbul tanda-tanda dan sampai 14 hari sehabis perkara timbul gejala, adalah
a. Semua orang yang berada di lingkungan tertutup yang sama dengan perkara (rekan kerja, satu rumah, sekolah, konferensi)
b. Semua orang yang mendatangi rumah masalah baik dikala di rumah ataupun dikala berada di fasilitas layanan kesehatan
c. Semua kawasan dan orang yang dikunjungi oleh perkara mirip kerabat, spa dll.
d. Semua kemudahan layanan kesehatan yang dikunjungi perkara tergolong seluruh petugas kesehatan yang berkontak dengan kasus tanpa menggunakan alat pelindung diri (APD) yang patokan.
e. Semua orang yang berkontak dengan mayat dari hari akhir hayat hingga dengan penguburan.
f. Semua orang yang bepergian bersama dengan segala jenis alat angkut/kendaraan (kereta, transportasi biasa , taxi, kendaraan beroda empat langsung, dan sebagainya)
Informasi terkait paparan ini mesti selalu dikerjakan pengecekan ulang untuk memastikan konsistensi dan keakuratan data untuk memperlambat dan memutus penularan penyakit. Untuk membantu dalam melaksanakan identifikasi kontak mampu menggunakan tabel formulir identifikasi kontak erat (lampiran 12).
2. Pendataan Kontak Erat
Semua kontak akrab yang sudah diidentifikasi selanjutnya dikerjakan wawancara secara lebih rincian dan mendata hal-hal berikut ini adalah
a. Identitas lengkap nama lengkap, usia, alamat lengkap, alamat kerja, nomer telepon, nomer telepon keluarga, penyakit penyerta (komorbid), dan sebagainya sesuai dengan formulir pelacakan kontak dekat (lampiran 13).
b. selanjutnya petugas harus juga memberikan terhadap kontak bersahabat
- Maksud dari upaya pelacakan kontak ini
- Rencana monitoring harian yang mau dilaksanakan
- Informasi untuk segera menelepon fasilitas layanan kesehatan terdekat kalau muncul tanda-tanda dan bagaimana langkah-langkah permulaan untuk menangkal penularan.
c. Berikan anjuran -usulan berikut ini
- Membatasi diri untuk tidak bepergian semaksimal mungkin atau kontak dengan orang lain.
- Laporkan sesegera mungkin bila timbul tanda-tanda seperti batuk, pilek, sesak nafas, dan tanda-tanda yang lain lewat kontak tim monitoring. Sampaikan bahwa semakin cepat melaporkan maka akan makin cepat mendapatkan tindakan untuk menghalangi perburukan.
3. Tindak Lanjut Kontak Erat
a. Petugas surveilans yang telah melakukan acara kenali kontak dan pendataan kontak akan menghimpun tim baik dari petugas puskesmas setempat, kader, relawan dari PMI dan pihak-pihak lain terkait. Pastikan petugas yang memantau dalam keadaan fit dan tidak mempunyai penyakit komorbid. Alokasikan satu hari untuk menjelaskan cara melakukan monitoring, mengetahui gejala, langkah-langkah pengamatan rumah, penggunaan APD (lampiran 11) dan tindakan pencegahan penularan penyakit lain serta penawaran spesial kesehatan untuk penduduk di lingkungan.
b. Komunikasi risiko harus secara pararel disampaikan kepada penduduk untuk menghalangi hal-hal yang tidak diharapkan seperti hadirnya stigma dan diskriminasi akhir ketidaktahuan.
c. Petugas surveilans provinsi bertindak sebagai supervisor bagi petugas surveilans kab/kota. Petugas surveilans kab/kota bertindak selaku supervisor untuk petugas puskesmas.
d. Laporan dilaporkan saban hari untuk mengumumkan pertumbuhan dan keadaan terakhir dari kontak bersahabat.
e. Setiap petugas harus memiliki pemikiran kesiapsiagaan menghadapi COVID-19 yang didalamnya sudah tertuang pelacakan kontak dan langkah-langkah yang harus dilakukan jikalau kontak erat timbul gejala. Petugas juga mesti proaktif memantau dirinya sendiri.
4. Setelah melaksanakan orientasi, maka tim monitoring kontak sebaiknya dibekali alat-alat berikut ini,
a. Formulir pendataan kontak (lampiran 14)
b. Formulir monitoring harian kontak (lampiran 2)
c. Pulpen
d. Termometer (memakai thermometer tanpa sentuh kalau tersedia)
e. Hand sanitizer (cairan untuk cuci tangan berbasis alkohol)
f. Informasi KIE tentang Covid-19
g. Panduan pencegahan penularan di lingkungan rumah
h. Panduan alat pelindung diri (APD) untuk kunjungan rumah
i. Daftar nomer-nomer penting
j. Sarung tangan
k. Masker medis
l. Identitas diri maupun surat tugas
m. Alat komunikasi (grup Whatsapp dll)
5. Seluruh aktivitas tatalaksana kontak ini harus dijalankan dengan penuh empati kepada kontak akrab, menerangkan dengan baik, dan tunjukkan bahwa kegiatan ini ialah untuk kebaikan kontak dekat serta menangkal penularan terhadap orang-orang terdekat (keluarga, saudara, sobat dan sebagainya). Diharapkan tim penawaran spesial kesehatan juga berperan dalam menunjukkan edukasi dan berita yang benar terhadap penduduk .
6. Petugas surveilans kab/kota dan petugas survelans provinsi dibutuhkan mampu melaksanakan komunikasi, koordinasi dan evaluasi saban hari untuk melihat pertumbuhan dan pengambilan keputusan di lapangan.
2.6 Pencatatan dan Pelaporan
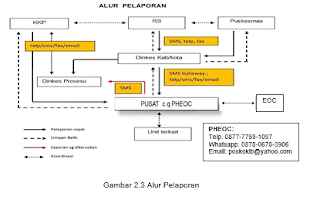
Setiap inovasi masalah baik di pintu masuk negara maupun kawasan harus melaksanakan pencatatan sesuai dengan formulir (terlampir) dan memberikan laporan. Selain formulir untuk kasus, formulir pemantauan kontak bersahabat juga mesti dilengkapi. Laporan hasil orang dalam pemantauan, pemantauan kontak dekat, dan pemantauan orang dalam observasi/karantina dilaporkan saban hari oleh petugas surveilans Dinkes lokal secara berjenjang hingga hingga terhadap Dirjen P2P cq. PHEOC.
Untuk lebih membuat lebih mudah alur pelaporan mampu dilihat pada skema pengertianartidefinisidari.blogspot.com berikut:
2.7 Penilaian Risiko
Berdasarkan isu dari penyelidikan epidemiologi maka dijalankan evaluasi risiko cepat mencakup analisis bahaya, paparan/kerentanan dan kapasitas untuk melakukan karakteristik risiko menurut kemungkinan dan efek. Hasil dari evaluasi risiko ini diharapakan mampu dipakai untuk memilih nasehat penanggulangan masalah COVID-19. Penilaian risiko ini dikerjakan secara bersiklus sesuai dengan pertumbuhan penyakit. Penjelasan lengkap perihal penilaian risiko cepat dapat mengacu pada aliran WHO Rapid Risk Assessment of Acute Public Health.
BAB III
MANAJEMEN KLINIS
Manajemen klinis ditujukan bagi tenaga kesehatan yang merawat pasien ISPA berat baik remaja dan anak di rumah sakit ketika dicurigai adanya bengkak COVID-19. Bab manifestasi klinis ini tidak untuk mengambil alih penilaian klinis atau konsultasi spesialis, melainkan untuk memperkuat administrasi klinis pasien menurut saran WHO modern. Rekomendasi WHO berasal dari publikasi yang merujuk pada fatwa berbasis bukti termasuk rekomendasi dokter yang sudah merawat pasien SARS, MERS atau influenza berat.
3.1 Triage: Deteksi Dini Pasien dalam Pengawasan COVID-19
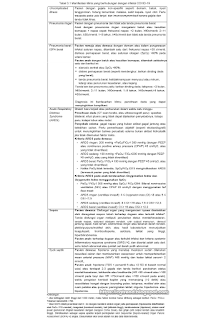
Infeksi COVID-19 mampu mengakibatkan gejala ISPA ringan sampai berat bahkan sampai terjadi Acute Respiratory Distress Syndrome (ARDS), sepsis dan stress berat septik. Deteksi dini manifestasi klinis (tabel 3.1) akan menentukan waktu yang tepat penerapan tatalaksana dan PPI. Pasien dengan tanda-tanda ringan, rawat inap tidak diharapkan kecuali ada kegelisahan untuk perburukan yang cepat. Deteksi COVID-19 sesuai dengan definisi operasional surveilans COVID-19. Pertimbangkan COVID-19 selaku etiologi ISPA berat. Semua pasien yang pulang ke tempat tinggal mesti memeriksakan diri ke rumah sakit bila mengalami perburukan. Berikut manifestasi klinis yang berhubungan dengan bengkak COVID-19:
3.2 Tatalaksana Pasien di Rumah Sakit Rujukan
3.2.1 Terapi Suportif Dini dan Pemantauan
a. Berikan terapi suplementasi oksigen segera pada pasien ISPA berat dan distress pernapasan, hipoksemia, atau trauma.
- Terapi oksigen dimulai dengan derma 5 L/menit dengan nasal kanul dan titrasi untuk mencapai target SpO2 ≥90% pada anak dan orang remaja yang tidak hamil serta SpO2 ≥ 92%-95% pada pasien hamil.
- Pada anak dengan tanda kegawatdaruratan (obstruksi napas atau apneu, distres pernapasan berat, sianosis sentral, trauma, koma, atau kejang) mesti diberikan terapi oksigen selama resusitasi untuk mencapai target SpO2 ≥94%;
- Semua pasien dengan ISPA berat dipantau memakai pulse oksimetri dan metode oksigen mesti berfungsi dengan baik, dan semua alat-alat untuk menghantarkan oksigen (nasal kanul, sungkup muka sederhana, sungkup dengan kantong reservoir) mesti dipakai sekali pakai.
- Terapkan kewaspadaan kontak ketika memegang alat-alat untuk menghantarkan oksigen (nasal kanul, sungkup muka sederhana, sungkup dengan kantong reservoir) yang tercemar dalam pengawasan atau terbukti COVID-19.
b. Gunakan administrasi cairan konservatif pada pasien dengan ISPA berat tanpa trauma.
Pasien dengan ISPA berat mesti hati-hati dalam pertolongan cairan intravena, alasannya resusitasi cairan yang berangasan mampu memperburuk oksigenasi, utamanya dalam keadaan kekurangan ketersediaan ventilasi mekanik.
c. Pemberian antibiotik empirik menurut kemungkinan etiologi. Pada kasus sepsis (termasuk dalam pengawasan COVID-19) berikan antibiotik empirik yang tepat segera dalam waktu 1 jam.
Pengobatan antibiotik empirik berdasarkan diagnosis klinis (pneumonia komunitas, pneumonia nosokomial atau sepsis), epidemiologi dan peta basil, serta pemikiran pengobatan. Terapi empirik mesti di de-ekskalasi apabila sudah ditemukan hasil investigasi mikrobiologis dan evaluasi klinis.
d. Jangan menunjukkan kortikosteroid sistemik secara berkala untuk pengobatan pneumonia karena virus atau ARDS di luar uji klinis kecuali terdapat alasan lain.
Penggunaan jangka panjang sistemik kortikosteroid takaran tinggi dapat menimbulkan imbas samping yang serius pada pasien dengan ISPA berat/SARI, termasuk nanah oportunistik, nekrosis avaskular, bengkak gres kuman dan replikasi virus mungkin berkepanjangan. Oleh alasannya adalah itu, kortikosteroid harus disingkirkan kecuali diindikasikan untuk alasan lain.
e. Lakukan pemantauan ketat pasien dengan gejala klinis yang mengalami perburukan mirip gagal napas, sepsis dan lakukan intervensi perawatan suportif secepat mungkin.
f. Pahami pasien yang mempunyai komorbid untuk menyesuaikan pengobatan dan evaluasi prognosisnya.
Perlu menentukan terapi mana yang mesti dilanjutkan dan terapi mana yang harus dihentikan sementara. Berkomunikasi secara proaktif dengan pasien dan keluarga dengan memperlihatkan pertolongan dan gosip prognostik.
g. Tatalaksana pada pasien hamil, dilakukan terapi suportif dan penyesuaian dengan fisiologi kehamilan.
Persalinan darurat dan terminasi kehamilan menjadi tantangan dan perlu kehati-hatian serta mempertimbangkan beberapa faktor mirip usia kehamilan, kondisi ibu dan janin. Perlu dikonsultasikan ke dokter kandungan, dokter anak dan konsultan intensive care.
3.2.2 Pengumpulan Spesimen Untuk Diagnosis Laboratorium
Penjelasan tentang bab ini terdapat pada Bab V. Pengelolaan Spesimen dan Konfirmasi Laboraorium. Pasien konfirmasi COVID-19 (pemeriksaan hari ke-1 dan ke-2 kasatmata) dengan perbaikan klinis dapat keluar dari RS kalau hasil investigasi Real Time-Polymerase Chain Reaction (RT-PCR) dua hari berturut-turut menawarkan hasil negatif.
3.2.3 Manajemen Gagal Napas Hipoksemi dan ARDS
a. Mengenali gagal napas hipoksemi dikala pasien dengan distress pernapasan mengalami kegagalan terapi oksigen standar Pasien dapat mengalami peningkatan kerja pernapasan atau hipoksemi walaupun sudah diberikan oksigen melalui sungkup tutup wajah dengan kantong reservoir (10 sampai 15 L/menit, anutan sekurang-kurangnyayang diharapkan untuk membuatkan kantong; FiO2 antara 0,60 dan 0,95). Gagal napas hipoksemi pada ARDS terjadi balasan ketidaksesuaian ventilasi-perfusi atau pirau/pintasan dan biasanya memerlukan ventilasi mekanik.
b. Oksigen nasal anutan tinggi (High-Flow Nasal Oxygen/HFNO) atau ventilasi non invasif (NIV) hanya pada pasien gagal napas hipoksemi tertentu, dan pasien tersebut mesti dipantau ketat untuk menilai terjadi perburukan klinis.
- Sistem HFNO mampu menunjukkan ajaran oksigen 60 L/menit dan FiO2 sampai 1,0; sirkuit pediatrik umumnya cuma mencapai 15 L/menit, sehingga banyak anak membutuhkan sirkuit remaja untuk memperlihatkan anutan yang cukup. Dibandingkan dengan terapi oksigen persyaratan, HFNO meminimalisir keperluan akan tindakan intubasi. Pasien dengan hiperkapnia (eksaserbasi penyakit paru obstruktif, edema paru kardiogenik), hemodinamik tidak stabil, gagal multi-organ, atau penurunan kesadaran semestinya tidak menggunakan HFNO, walaupun data terbaru menyebutkan bahwa HFNO mungkin kondusif pada pasien hiperkapnia ringan-sedang tanpa perburukan. Pasien dengan HFNO seharusnya dipantau oleh petugas yang terlatih dan terlatih melaksanakan intubasi endotrakeal karena jika pasien mengalami perburukan mendadak atau tidak mengalami perbaikan (dalam 1 jam) maka dilakukan tindakan intubasi segera. Saat ini ajaran berbasis bukti tentang HFNO tidak ada, dan laporan ihwal HFNO pada pasien MERS masih terbatas.
- Penggunaan NIV tidak diusulkan pada gagal napas hipoksemi (kecuali edema paru kardiogenik dan gagal napas pasca operasi) atau penyakit virus pandemik (merujuk pada studi SARS dan pandemi influenza). Karena hal ini mengakibatkan keterlambatan dilakukannya intubasi, volume tidal yang besar dan injuri parenkim paru akhir barotrauma. Data yang ada meskipun terbatas memberikan tingkat kegagalan yang tinggi dikala pasien MERS menerima terapi oksigen dengan NIV. Pasien hemodinamik tidak stabil, gagal multi-organ, atau penurunan kesadaran tidak dapat memakai NIV. Pasien dengan NIV semestinya dipantau oleh petugas terlatih dan berpengalaman untuk melaksanakan intubasi endotrakeal alasannya jikalau pasien mengalami perburukan secara tiba-tiba atau tidak mengalami perbaikan (dalam 1 jam) maka dilaksanakan tindakan intubasi secepatnya.
- Publikasi modern menunjukkan bahwa metode HFNO dan NIV yang menggunakan interface yang tepat dengan wajah sehingga tidak ada kebocoran akan meminimalisir risiko transmisi airborne dikala pasien ekspirasi.
c. Intubasi endotrakeal harus dijalankan oleh petugas berpengalaman dan terlatih dengan mengamati kewaspadaan transmisi airborne Pasien dengan ARDS, terutama anak kecil, obesitas atau hamil, mampu mengalami desaturasi dengan cepat selama intubasi. Pasien dilaksanakan pre- oksigenasi sebelum intubasi dengan Fraksi Oksigen (FiO2) 100% selama 5 menit, melalui sungkup wajah dengan kantong udara, bag-valve mask, HFNO atau NIV dan kemudian dilanjutkan dengan intubasi.
d. Ventilasi mekanik menggunakan volume tidal yang rendah (4-8 ml/kg prediksi berat tubuh, Predicted Body Weight/PBW) dan tekanan ide rendah (tekanan plateau <30 br="" cmh2o="">
Sangat direkomendasikan untuk pasien ARDS dan diusulkan pada pasien gagal napas sebab sepsis yang tidak menyanggupi persyaratan ARDS.
1) Perhitungkan PBW pria = 50 + 2,3 [tinggi tubuh (inci) -60], wanita = 45,5 + 2,3 [tinggi tubuh (inci)-60]
2) Pilih mode ventilasi mekanik
3) Atur ventilasi mekanik untuk mencapai tidal volume awal = 8 ml/kg PBW
4) Kurangi tidal volume awal secara sedikit demi sedikit 1 ml/kg dalam waktu ≤ 2 jam hingga mencapai tidal volume = 6ml/kg PBW
5) Atur laju napas untuk mencapai ventilasi semenit (tidak lebih dari 35 kali/menit)
6) Atur tidal volume dan laju napas untuk meraih sasaran pH dan tekanan plateau Hipercapnia diperbolehkan jika pH 7,30-7,45.
Protokol ventilasi mekanik mesti tersedia. Penggunaan sedasi yang dalam untuk menertibkan usaha napas dan meraih sasaran volume tidal. Prediksi peningkatan mortalitas pada ARDS lebih akurat memakai tekanan driving yang tinggi (tekanan plateau−PEEP) di bandingkan dengan volume tidal atau tekanan plateau yang tinggi.
e. Pada pasien ARDS berat, lakukan ventilasi dengan prone position > 12 jam per hari
Menerapkan ventilasi dengan prone position sungguh direkomendasikan untuk pasien dewasa dan anak dengan ARDS berat tetapi membutuhkan sumber daya manusia dan kemampuan yang cukup.
f. Manajemen cairan konservatif untuk pasien ARDS tanpa hipoperfusi jaringan Hal ini sangat direkomendasikan alasannya adalah dapat mempersingkat penggunaan ventilator.
g. Pada pasien dengan ARDS sedang atau berat disarankan memakai PEEP lebih tinggi dibandingkan PEEP rendah
Titrasi PEEP diharapkan dengan menimbang-nimbang manfaat (meminimalisir atelektrauma dan mengembangkan rekrutmen alveolar) dan risiko (tekanan berlebih pada selesai ilham yang menjadikan cedera parenkim paru dan resistensi vaskuler pulmoner yang lebih tinggi). Untuk memandu titrasi PEEP menurut pada FiO2 yang diharapkan untuk menjaga SpO2. Intervensi recruitment manoueuvers (RMs) dilakukan secara terjadwal dengan CPAP yang tinggi [30-40 cm H2O], peningkatan PEEP yang progresif dengan tekanan driving yang konstan, atau tekanan driving yang tinggi dengan menimbang-nimbang faedah dan risiko.
h. Pada pasien ARDS sedang-berat (td2/FiO2 <150 br="" dianjurkan="" menggunakan="" obat="" otot.="" pelumpuh="" rutin="" secara="" tidak="">
i. Pada fasyankes yang memiliki Expertise in Extra Corporal Life Support (ECLS), mampu diperhitungkan penggunaannya dikala menerima tumpuan pasien dengan hipoksemi refrakter walaupun sudah menerima lung protective ventilation.
Saat ini belum ada pemikiran yang menganjurkan penggunaan ECLS pada pasien ARDS, tetapi ada penelitian bahwa ECLS kemungkinan dapat meminimalisir risiko akhir hayat.
j. Hindari terputusnya relasi ventilasi mekanik dengan pasien alasannya adalah mampu menyebabkan hilangnya PEEP dan atelektasis. Gunakan metode closed suction kateter dan klem endotrakeal tube saat terputusnya relasi ventilasi mekanik dan pasien (misalnya, dikala pemindahan ke ventilasi mekanik yang portabel).
3.2.4 Manajemen Syok Septik
a. Kenali tanda syok septik
- Pasien dewasa: hipotensi yang menetap meskipun sudah dilakukan resusitasi cairan dan membutuhkan vasopresor untuk mempertahankan MAP ≥65 mmHg dan kadar laktat serum> 2 mmol/L.
- Pasien anak: hipotensi (Tekanan Darah Sistolik (TDS) < persentil 5 atau >2 kriteria deviasi (SD) di bawah wajar usia) atau terdapat 2-3 gejala dan tanda berikut: pergantian status mental/kesadaran; takikardia atau bradikardia (HR < 90 x/menit atau >160 x/menit pada bayi dan HR < 70x/menit atau >150 x/menit pada anak); waktu pengisian kembali kapiler yang memanjang (>2 detik) atau vasodilatasi hangat dengan bounding pulse; takipnea; mottled skin atau ruam petekie atau purpura; peningkatan laktat; oliguria; hipertermia atau hipotermia.
Keterangan: Apabila tidak ada pemeriksaan laktat, gunakan MAP dan tanda klinis gangguan perfusi untuk deteksi trauma. Perawatan tolok ukur mencakup deteksi dini dan tatalaksana dalam 1 jam; terapi antimikroba dan santunan cairan dan vasopresor untuk hipotensi. Penggunaan kateter vena dan arteri menurut ketersediaan dan keperluan pasien.
b. Resusitasi stress berat septik pada sampaumur: berikan cairan kristaloid isotonik 30 ml/kg. Resusitasi stress berat septik pada belum dewasa: pada permulaan berikan bolus cepat 20 ml/kg kemudian optimalkan sampai 40-60 ml/kg dalam 1 jam pertama.
c. Jangan gunakan kristaloid hipotonik, kanji, atau gelatin untuk resusitasi.
d. Resusitasi cairan dapat menyebabkan keunggulan cairan dan gagal napas. Jika tidak ada respon kepada bantuan cairan dan timbul tanda-tanda kelebihan cairan (seperti distensi vena jugularis, ronki basah halus pada auskultasi paru, citra edema paru pada foto toraks, atau hepatomegali pada belum dewasa) maka minimalisir atau hentikan pinjaman cairan.
– Kristaloid yang diberikan berupa salin normal dan Ringer laktat. Penentuan kebutuhan cairan untuk bolus tambahan (250-1000 ml pada orang dewasa atau 10-20 ml/kg pada anak-anak) berdasarkan respons klinis dan target perfusi. Target perfusi meliputi MAP >65 mmHg atau target sesuai usia pada anak-anak, produksi urin (>0,5 ml/kg/jam pada orang dewasa, 1 ml/kg/jam pada anak-anak), dan menghilangnya mottled skin, perbaikan waktu pengisian kembali kapiler, pulihnya kesadaran, dan turunnya kadar laktat. – Pemberian resusitasi dengan kanji lebih mengembangkan risiko akhir hayat dan acute kidney injury (AKI) daripada bantuan kristaloid. Cairan hipotonik kurang efektif dalam meningkatkan volume intravaskular daripada cairan isotonik. Surviving Sepsis menyebutkan albumin mampu digunakan untuk resusitasi saat pasien membutuhkan kristaloid yang cukup banyak, namun saran ini belum memiliki bukti yang cukup (low quality evidence).
e. Vasopresor diberikan ketika stress berat tetap berlangsung meskipun sudah diberikan resusitasi cairan yang cukup. Pada orang dewasa target awal tekanan darah ialah MAP ≥65 mmHg dan pada anak diubahsuaikan dengan usia.
f. Jika kateter vena sentral tidak tersedia, vasopresor mampu diberikan lewat intravena perifer, tetapi gunakan vena yang besar dan pantau dengan teliti tanda-tanda ekstravasasi dan nekrosis jaringan lokal. Jika ekstravasasi terjadi, hentikan infus. Vasopresor juga mampu diberikan melalui jarum intraoseus.
g. Pertimbangkan perlindungan obat inotrop (mirip dobutamine) jika perfusi tetap jelek dan terjadi disfungsi jantung walaupun tekanan darah telah meraih target MAP dengan resusitasi cairan dan vasopresor.
- Vasopresor (adalah norepinefrin, epinefrin, vasopresin, dan dopamin) paling aman diberikan melalui kateter vena sentral tetapi mampu pula diberikan lewat vena perifer dan jarum intraoseus. Pantau tekanan darah sesering mungkin dan titrasi vasopressor sampai takaran minimum yang dibutuhkan untuk menjaga perfusi dan menangkal timbulnya imbas samping.
- Norepinefrin dianggap selaku lini pertama pada pasien sampaumur; epinefrin atau vasopresin dapat ditambahkan untuk mencapai target MAP. Dopamine cuma diberikan untuk pasien bradikardia atau pasien dengan risiko rendah terjadinya takiaritmia. Pada belum dewasa dengan cold shock (lebih sering), epinefrin dianggap selaku lini pertama, sedangkan norepinefrin digunakan pada pasien dengan warm shock (lebih jarang).
3.2.5 Pencegahan Komplikasi
Terapkan tindakan berikut untuk menghalangi komplikasi pada pasien kritis/berat:
 |
| Tabel 3.2 Pencegahan Komplikasi |
3.2.6 Pengobatan spesifik anti-COVID-19
Sampai saat ini tidak ada pengobatan spesifik anti-COVID-19 untuk pasien dalam pengawasan atau konfirmasi COVID-19.
BAB IV
PENCEGAHAN DAN PENGENDALIAN INFEKSI
Berdasarkan bukti yang tersedia, COVID-19 ditularkan lewat kontak dekat dan droplet, bukan melalui transmisi udara. Orang-orang yang paling berisiko terinfeksi adalah mereka yang berhubungan dekat dengan pasien COVID-19 atau yang merawat pasien COVID-19.
Tindakan pencegahan dan mitigasi merupakan kunci penerapan di pelayanan kesehatan dan penduduk . Langkah-langkah pencegahan yang paling efektif di penduduk meliputi:
- melakukan kebersihan tangan memakai hand sanitizer kalau tangan tidak terlihat kotor atau cuci tangan dengan sabun jikalau tangan terlihat kotor;
- menghindari menjamah mata, hidung dan verbal;
- terapkan budbahasa batuk atau bersin dengan menutup hidung dan mulut dengan lengan atas bagian dalam atau tisu, kemudian buanglah tisu ke tempat sampah;
- pakailah masker medis jika memiliki tanda-tanda pernapasan dan melaksanakan kebersihan tangan setelah membuang masker;
- menjaga jarak (sekurang-kurangnya1 m) dari orang yang mengalami tanda-tanda gangguan pernapasan.
4.1 Strategi Pencegahan dan Pengendalian Infeksi Berkaitan dengan Pelayanan Kesehatan
Strategi-seni manajemen PPI untuk menangkal atau menghalangi penularan di daerah layanan kesehatan mencakup:
1. Menjalankan tindakan pencegahan patokan untuk semua pasien
Kewaspadaan tolok ukur harus selalu dipraktekkan di semua akomodasi pelayanan kesehatan dalam menunjukkan pelayanan kesehatan yang kondusif bagi semua pasien dan meminimalkan risiko bengkak lebih lanjut. Kewaspadaan tolok ukur meliputi:
a. Kebersihan tangan dan pernapasan;
Petugas kesehatan mesti menerapkan “5 momen kebersihan tangan”, ialah: sebelum menjamah pasien, sebelum melaksanakan prosedur kebersihan atau aseptik, setelah berisiko terpajan cairan badan, sesudah bersentuhan dengan pasien, dan sehabis bersinggungan dengan lingkungan pasien, termasuk permukaan atau barang-barang yang terkontaminasi. Kebersihan tangan mencakup:1) mencuci tangan dengan sabun dan air atau memakai antiseptik berbasis alkohol; 2) Cuci tangan dengan sabun dan air ketika terlihat kotor; 3) Kebersihan tangan juga diperlukan ketika memakai dan khususnya saat melepas APD.
Orang dengan tanda-tanda sakit terusan pernapasan mesti dianjurkan untuk menerapkan kebersihan/akhlak batuk. Selain itu mendorong kebersihan pernapasan lewat galakkan kebiasaan cuci tangan untuk pasien dengan gejala pernapasan, tunjangan masker terhadap pasien dengan tanda-tanda pernapasan, pasien dijauhkan setidaknya 1 meter dari pasien lain, pertimbangkan penyediaan masker dan tisu untuk pasien di semua area.
b. Penggunaan APD sesuai risiko
Penggunaan secara rasional dan konsisten APD, kebersihan tangan akan membantu meminimalisir penyebaran nanah. Pada perawatan rutin pasien, penggunaan APD harus berpedoman pada penilaian risiko/persiapan kontak dengan darah, cairan badan, sekresi dan kulit yang terluka.
APD yang digunakan merujuk pada Pedoman Teknis Pengendalian Infeksi sesuai dengan kewaspadaan kontak, droplet, dan airborne. Jenis alat pelindung diri (APD) terkait COVID-19 menurut lokasi, petugas dan jenis kegiatan terdapat pada lampiran. Cara pemakaian dan pelepasan APD baik gown/gaun atau coverall terdapat pada lampiran. COVID-19 ialah penyakit pernapasan berbeda dengan pneyakit Virus Ebola yang ditularkan melalui cairan tubuh. Perbedaan ini mampu menjadi pertimbangan saat menentukan penggunaan gown atau coverall.
c. Pencegahan luka akhir benda tajam dan jarum suntik
d. Pengelolaan limbah yang kondusif
Pengelolaan limbah medis sesuai dengan prosedur berkala
e. Pembersihan lingkungan, dan sterilisasi linen dan peralatan perawatan pasien. Membersihkan permukaan-permukaan lingkungan dengan air dan deterjen serta menggunakan disinfektan yang biasa digunakan (seperti hipoklorit 0,5% atau etanol 70%) merupakan mekanisme yang efektif dan memadai.
2. Memastikan identifikasi awal dan pengendalian sumber
Penggunaan triase klinis di fasilitas layanan kesehatan untuk tujuan identifikasi dini pasien yang mengalami abses pernapasan akut (ARI) untuk menangkal transmisi patogen ke tenaga kesehatan dan pasien lain. Dalam rangka memutuskan identifikasi permulaan pasien suspek, fasyankes perlu memperhatikan: daftar pertanyaan skrining, mendorong petugas kesehatan untuk memiliki tingkat kecurigaan klinis yang tinggi, pasang petunjuk-isyarat di area lazim berisi pertanyaan-pertanyaan skrining sindrom supaya pasien memberi tahu tenaga kesehatan, algoritma untuk triase, media KIE tentang kebersihan pernapasan. Tempatkan pasien ARI di area tunggu khusus yang memiliki ventilasi yang cukup Selain langkah pencegahan tolok ukur, terapkan langkah pencegahan percikan (droplet) dan langkah pencegahan kontak (kalau ada kontak jarak erat dengan pasien atau perlengkapan permukaan/material terkontaminasi). Area selama triase perlu memperhatikan hal-hal sebagai berikut:
- Pastikan ada ruang yang cukup untuk triase (tentukan ada jarak setidaknya 1 meter antara staf skrining dan pasien/staf yang masuk
- Sediakan pembersih tangan alkohol dan masker (serta sarung tangan medis, pelindung mata dan jubah untuk dipakai sesuai penilaian risiko)
- Kursi pasien di ruang tunggu mesti terpisah jarak setidaknya 1m
- Pastikan biar alur gerak pasien dan staf tetap satu arah
- Petunjuk-isyarat jelas wacana tanda-tanda dan arah
- Anggota keluarga harus menanti di luar area triase-menghalangi area triase menjadi terlalu penuh
3. Menerapkan pengendalian administratif
Kegiatan ini ialah prioritas pertama dari taktik PPI, mencakup penyediaan kebijakan infrastruktur dan prosedur dalam menghalangi, mendeteksi, dan menertibkan infeksi selama perawatan kesehatan. Kegiatan akan efektif jikalau dilaksanakan mulai dari antisipasi alur pasien semenjak dikala pertama kali tiba hingga keluar dari sarana pelayanan.
Pengendalian administratif dan kebijakan-kebijakan yang dipraktekkan mencakup penyediaan infrastruktur dan acara PPI yang berkelanjutan, pembekalan pengetahuan petugas kesehatan, menghalangi kepadatan pengunjung di ruang tunggu, menawarkan ruang tunggu khusus untuk orang sakit dan penempatan pasien rawat inap, mengelola pelayanan kesehatan agar persedian perbekalan digunakan dengan benar, prosedur–prosedur dan kebijakan semua faktor kesehatan kerja dengan aksentuasi pada surveilans ISPA diantara petugas kesehatan dan pentingnya segera mencari pelayanan medis, dan pemantauan kepatuhan diikuti dengan prosedur perbaikan yang dibutuhkan.
Langkah penting dalam pengendalian administratif, mencakup kenali dini pasien dengan ISPA/ILI baik ringan maupun berat, dibarengi dengan penerapan langkah-langkah pencegahan yang cepat dan sempurna, serta pelaksanaan pengendalian sumber nanah. Untuk identifikasi awal semua pasien ISPA digunakan triase klinis. Pasien ISPA yang diidentifikasi mesti diposisikan di area terpisah dari pasien lain, dan secepatnya lakukan kewaspadaan tambahan. Aspek klinis dan epidemiologi pasien mesti secepatnya dievaluasi dan pengusutan mesti dilengkapi dengan penilaian laboratorium.
4. Menggunakan pengendalian lingkungan dan rekayasa
Kegiatan ini dikerjakan termasuk di infrastruktur fasilitas pelayanan kesehatan dasar dan di rumah tangga yang merawat pasien dengan tanda-tanda ringan dan tidak memerlukan perawatan di RS. Kegiatan pengendalian ini ditujukan untuk menentukan bahwa ventilasi lingkungan cukup memadai di semua area didalam akomodasi pelayanan kesehatan serta di rumah tangga, serta kebersihan lingkungan yang memadai. Harus dijaga jarak minimal 1 meter antara setiap pasien dan pasien lain, tergolong dengan petugas kesehatan (jikalau tidak menggunakan APD). Kedua acara pengendalian ini mampu membantu meminimalkan penyebaran beberapa patogen selama pinjaman pelayanan kesehatan.
5. Menerapkan tindakan pencegahan pelengkap empiris atas perkara pasien dalam pengawasan dan konfirmasi COVID-19
a. Kewaspadaan Kontak dan Droplet
- Batasi jumlah petugas kesehatan memasuki kamar pasien COVID-19 jika tidak terlibat dalam perawatan langsung. Pertimbangkan kegiatan adonan (misal periksa gejala vital bersama dengan bantuan obat atau mengantarkan makanan serentak melaksanakan perawatan lain).
- Idealnya hadirin tidak akan diizinkan tetapi kalau ini tidak memungkinkan. batasi jumlah hadirin yang melaksanakan kontak dengan suspek atau konfirmasi terinfeksi COVID-19 dan batasi waktu kunjungan. Berikan arahan yang terang tentang cara menggunakan dan melepas APD dan kebersihan tangan untuk menentukan pengunjung menghindari kontaminasi diri
- Tunjuk tim petugas kesehatan terampil khusus yang hendak memberi perawatan terhadap pasien terutama masalah probabel dan konfirmasi untuk menjaga kesinambungan pencegahan dan pengendalian serta menghemat potensi ketidakpatuhan menjalankannya yang mampu mengakibatkan tidak adekuatnya sumbangan terhadap pajanan.
- Tempatkan pasien pada kamar tunggal. Ruang bangsal biasa berventilasi alami ini dipertimbangkan 160 L / detik / pasien. Bila tidak tersedia kamar untuk satu orang, tempatkan pasien-pasien dengan diagnosis yang sama di kamar yang serupa. Jika hal ini mustahil dilakukan, tempatkan daerah tidur pasien terpisah jarak sekurang-kurangnya1 meter.
- Jika memungkinkan, gunakan peralatan sekali pakai atau yang dikhususkan untuk pasien tertentu (misalnya stetoskop, manset tekanan darah dan termometer). Jika peralatan mesti dipakai untuk lebih dari satu pasien, maka sebelum dan sesudah dipakai perlengkapan harus dibersihkan dan disinfeksi (misal etil alkohol 70%).
- Petugas kesehatan mesti menahan diri semoga tidak menjamah/menggosok– gosok mata, hidung atau ekspresi dengan sarung tangan yang berpotensi terkotori atau dengan tangan telanjang.
- Hindari membawa dan memindahkan pasien keluar dari ruangan atau daerah isolasi kecuali dibutuhkan secara medis. Hal ini mampu dilaksanakan dengan gampang jika memakai peralatan X-ray dan peralatan diagnostik portabel penting yang lain. Jika diperlukan menjinjing pasien, gunakan rute yang mampu meminimalkan pajanan terhadap petugas, pasien lain dan hadirin.
- Pastikan bahwa petugas kesehatan yang menjinjing /mengangkut pasien mesti menggunakan APD yang cocok dengan persiapan kesempatanpajanan dan membersihkan tangan sesudah melakukannya.
- Memberi tahu kawasan/unit peserta supaya mampu merencanakan kewaspadaan pengendalian nanah sebelum kedatangan pasien.
- Bersihkan dan disinfeksi permukaan peralatan (contohnya kawasan tidur) yang bersentuhan dengan pasien sesudah digunakan.
- Semua orang yang masuk kamar pasien (tergolong hadirin) mesti dicatat (untuk tujuan pencarian kontak).
- Ketika melakukan prosedur yang berisiko terjadi percikan ke tampang dan/atau badan, maka pemakaian APD harus ditambah dengan: masker bedah dan pelindung mata/ kacamata, atau pelindung tampang; gaun dan sarung tangan.
b. Kewaspadaan Airborne pada Prosedur yang Menimbulkan Aerosol
Suatu prosedur/tindakan yang menyebabkan aerosol didefinisikan selaku tindakan medis yang mampu menghasilkan aerosol dalam aneka macam ukuran, termasuk partikel kecil ( < 5 mkm ). Tindakan kewaspadaan mesti dilakukan dikala melakukan prosedur yang menciptakan aerosol dan mungkin bekerjasama dengan kenaikan risiko penularan infeksi, seperti intubasi trakea, ventilasi non invasive, trakeostomi, resusistasi jantung paru, venitilasi manual sebelum intubasi dan bronkoskopi.
Tindakan kewaspadaan saat melaksanakan mekanisme medis yang menjadikan aerosol:
- Memakai respirator partikulat mirip N95 sertifikasi NIOSH, EU FFP2 atau setara. Ketika mengenakan respirator partikulat disposable, periksa selalu kerapatannya (fit tes).
- Memakai pelindung mata (adalah kacamata atau pelindung muka).
- Memakai gaun lengan panjang dan sarung tangan higienis, tidak steril, (beberapa prosedur ini membutuhkan sarung tangan steril).
- Memakai celemek kedap air untuk beberapa prosedur dengan volume cairan yang tinggi diperkirakan mungkin dapat menembus gaun.
- Melakukan mekanisme di ruang berventilasi cukup, adalah di fasilitas -fasilitas yang dilengkapi ventilasi mekanik, minimal terjadi 6 hingga 12 kali pertukaran udara setiap jam dan setidaknya 160 liter/ detik/ pasien di fasilitas –sarana dengan ventilasi alamiah.
- Membatasi jumlah orang yang berada di ruang pasien sesuai jumlah minimum yang dibutuhkan untuk memberi dukungan perawatan pasien.
kewaspadaan isolasi juga mesti dilakukan kepada suspek dan konfirmasi COVID-19 hingga hasil investigasi laboratorium acuan negatif.
4.2 Pencegahan dan Pengendalian Infeksi untuk Isolasi di Rumah (Perawatan di Rumah)
Isolasi rumah atau perawatan di rumah dikerjakan kepada orang yang bergejala ringan mirip orang dalam pemantauan dan kontak akrab risiko tinggi yang bergejala dengan tetap mengamati kemungkinan terjadinya perburukan. Pertimbangan tersebut mempertimbangan keadaan klinis dan keamanan lingkungan pasien. Pertimbangan lokasi dapat dikerjakan di rumah, kemudahan lazim, atau alat angkut dengan menimbang-nimbang keadaan dan suasana setempat.
Penting untuk menentukan bahwa lingkungan daerah pemantauan kondusif untuk memenuhi kebutuhan fisik, mental, dan medis yang diharapkan orang tersebut. Idealnya, satu atau lebih fasilitas umum yang mampu digunakan untuk pemantauan harus diidentifikasi dan dievaluasi sebagai salah satu elemen kesiapsiagaan menghadapi COVID-19. Evaluasi mesti dilakukan oleh pejabat atau petugas kesehatan penduduk .
Selama proses pemantauan, pasien harus senantiasa proaktif berkomunikasi dengan petugas kesehatan. Petugas kesehatan yang melaksanakan pemantauan menggunakan APD minimal berupa masker. Berikut nasehat prosedur pencegahan dan pengendalian nanah untuk isolasi di rumah:
1. Tempatkan pasien/orang dalam ruangan tersendiri yang memiliki ventilasi yang bagus (mempunyai jendela terbuka, atau pintu terbuka)
2. Batasi pergerakan dan minimalkan menyebarkan ruangan yang sama. Pastikan ruangan bareng (mirip dapur, kamar mandi) memiliki ventilasi yang baik.
3. Anggota keluarga yang lain seharusnya tidur di kamar yang berlawanan, dan jika tidak memungkinkan maka jaga jarak minimal 1 meter dari pasien (tidur di daerah tidur berbeda)
4. Batasi jumlah orang yang merawat pasien. Idelanya satu orang yang benar-benar sehat tanpa memiliki gangguan kesehatan lain atau gangguan kekebalan. Pengunjung/penjenguk tidak diizinkan sampai pasien benar-benar sehat dan tidak bergejala.
5. Lakukan hand hygiene (basuh tangan) segera setiap ada kontak dengan pasien atau lingkungan pasien. Lakukan cuci tangan sebelum dan setelah menyiapkan masakan, sebelum makan, setelah dari kamar mandi, dan kapanpun tangan kelihatan kotor. Jika tangan tidak terlihat kotor mampu menggunakan hand sanitizer, dan untuk tangan yang kelihatan kotor memakai air dan sabun.
6. Jika mencuci tangan menggunakan air dan sabun, handuk kertas sekali pakai disarankan. Jika tidak tersedia bisa memakai handuk bersih dan segera ganti jika telah lembap.
7. Untuk menangkal penularan melalui droplet, masker bedah (masker datar) diberikan terhadap pasien untuk digunakan sesering mungkin.
8. Orang yang menunjukkan perawatan sebaiknya menggunakan masker bedah terutama kalau berada dalam satu ruangan dengan pasien. Masker tidak boleh dipegang selama digunakan.Jika masker kotor atau lembap secepatnya ganti dengan yang baru. Buang masker dengan cara yang benar (jangan disentuh bab depan, tapi mulai dari bab belakang). Buang segera dan secepatnya basuh tangan.
9. Hindari kontak pribadi dengan cairan tubuh utamanya cairan verbal atau pernapasan (dahak, ingus dll) dan tinja. Gunakan sarung tangan dan masker jikalau harus memperlihatkan perawatan lisan atau kanal nafas dan dikala memegang tinja, air kencing dan kotoran lain. Cuci tangan sebelum dan setelah mencampakkan sarung tangan dan masker.
10. Jangan gunakan masker atau sarung tangan yang sudah terpakai.
11. Sediakan sprei dan alat makan khusus untuk pasien (cuci dengan sabun dan air sehabis dipakai dan mampu digunakan kembali)
12. Bersihkan permukaan di sekeliling pasien termasuk toilet dan kamar mandi secara terencana. Sabun atau detergen rumah tangga dapat digunakan, lalu larutan NaOCl 0.5% (setara dengan 1 bab larutan pemutih dan 9 bab air).
13. Bersihkan pakaian pasien, sprei, handuk dll menggunakan sabun basuh rumah tangga dan air atau menggunakan mesin basuh denga suhu air 60-90C dengan detergen dan keringkan. Tempatkan pada kantong khusus dan jangan digoyang-goyang, dan hindari kontak eksklusif kulit dan busana dengan bahan-materi yang tercemar.
14. Sarung tangan dan apron plastic semestinya dipakai saat membersihkan permukaan pasien, baju, atau materi-materi lain yang terkena cairan badan pasien. Sarung tangan (yang bukan sekali pakai) mampu dipakai kembali sesudah dicuci menggunakan sabun dan air dan didekontaminasi dengan larutan NaOCl 0.5%. Cuci tangan sebelum dan sesudah memakai sarung tangan.
15. Sarung tangan, masker dan bahan-bahan sisa lain selama perawatan mesti dibuang di kawasan sampah di dalam ruangan pasien yang kemudian ditutup rapat sebelum dibuang sebagai kotoran infeksius.
16. Hindari kontak dengan barang-barang terkotori lainya mirip sikat gigi, alat makan-minum, handuk, pakaian dan sprei)
17. Ketika petugas kesehatan memberikan pelayanan kesehatan rumah, maka selalu perhatikan APD dan ikut anjuran pencegahan penularan penyakit melalui droplet
4.3 Pencegahan dan Pengendalian Infeksi untuk Observasi
Observasi dalam hal ini karantina dilaksanakan terhadap kontak dekat untuk meragukan munculnya tanda-tanda sesuai definisi operasional. Lokasi pengamatan dapat dilakukan di rumah, fasilitas biasa , atau alat angkut dengan mempertimbangkan keadaan dan situasi setempat. Penting untuk menentukan bahwa lingkungan tempat pemantauan kondusif untuk memenuhi keperluan fisik, mental, dan medis yang diperlukan orang tersebut. Idealnya, satu atau lebih akomodasi umum yang dapat digunakan untuk observasi harus diidentifikasi dan dievaluasi sebagai salah satu bagian kesiapsiagaan menghadapi COVID-19. Evaluasi harus dijalankan oleh pejabat atau petugas kesehatan penduduk .
Kontak dekat risiko rendah seharusnya menghalangi diri dan tidak bepergian ke kawasan biasa . Kontak erat risiko tinggi harus mempertahankan jarak sosial.
Setiap akan melakukan observasi maka mesti mengkomunikasikan dan mensosialisasikan langkah-langkah yang hendak dikerjakan dengan benar, untuk meminimalkan kepanikan dan meningkatkan kepatuhan:
a. Masyarakat harus diberikan pedoman yang terang, transparan, konsisten, dan terkini serta diberikan berita yang dapat dipercaya tentang langkah-langkah pengamatan;
b. Keterlibatan penduduk sangat penting bila langkah-langkah pengamatan mesti dikerjakan;
c. Orang yang di observasi perlu diberi perawatan kesehatan, sumbangan sosial dan psikososial, serta kebutuhan dasar tergolong kuliner, air dan keperluan utama lainnya. Kebutuhan populasi rentan mesti diprioritaskan;
d. Faktor budaya, geografis dan ekonomi menghipnotis efektivitas observasi. Penilaian cepat kepada aspek setempat harus dianalisis, baik berupa faktor pendorong kesuksesan maupun penghambat proses observasi.
Pada pelaksanaan observasi harus memutuskan hal-hal sebagai berikut:
1. Tata cara pengamatan dan peralatan selama era observasi
Tatacara pengamatan meliputi:
a. Orang-orang ditempatkan di ruang dengan ventilasi cukup serta kamar single yang luas yang dilengkapi dengan toilet. kalau kamar single tidak tersedia pertahankan jarak minimal 1 meter dari penghuni rumah lain. menghemat penggunaan ruang bersama dan penggunaan peralatan makan bersama, serta menentukan bahwa ruang bersama (dapur, kamar mandi) mempunyai ventilasi yang baik.
b. pengendalian infeksi lingkungan yang tepat, mirip ventilasi udara yang memadai, metode penyaringan dan pengelolaan limbah
c. pembatasan jarak sosial (lebih dari 1 meter) terhadap orang-orang yang diobservasi;
d. akomodasi dengan tingkat kenyamanan yang cocok tergolong:
- penyediaan makanan, air dan kebersihan;
- perlindungan barang bawaan;
- perawatan medis;
- komunikasi dalam bahasa yang gampang dimengerti mengenai: hak-hak mereka; ketentuan yang akan disediakan; berapa lama mereka harus tinggal; apa yang hendak terjadi kalau mereka sakit; isu kontak kedutaan
e. tunjangan bagi para pelaku perjalanan
f. santunan komunikasi dengan anggota keluarga;
g. kalau memungkinkan, akses internet, info dan hiburan;
h. santunan psikososial; dan
i. usulankhusus untuk individu yang lebih renta dan individu dengan kondisi komorbid, alasannya adalah berisiko terhadap risiko keparahan penyakit COVID-19.
2. Tindakan Pencegahan dan Pengendalian Infeksi Minimal
Berikut tindakan pencegahan dan pengendalian infeksi yang mesti digunakan untuk menentukan lingkungan kondusif digunakan sebagai daerah observasi
a. Deteksi dini dan pengendalian
- Setiap orang yang dikarantina dan mengalami demam atau gejala sakit pernapasan lainnya mesti diperlakukan selaku suspect COVID-19;
- Terapkan langkah-langkah pencegahan persyaratan untuk siapa pun dan petugas:
- Cuci tangan sesering mungkin, utamanya sehabis kontak dengan akses pernapasan, sebelum makan, dan sehabis memakai toilet. Cuci tangan dapat dilkukan dengan sabun dan air atau dengan hand sanitizer yang mengandung alkohol. Peggunaan hand sanitizer yang mengandung alkohol lebih diusulkan bila tangan tidak terlihat kotor. Bila tangan tampakkotor, cucilah tangan menggunakan sabun dan air
- Pastikan siapa pun yang diobservasi menerapkan akhlak batuk
- Sebaiknya jangan menyentuh ekspresi dan hidung;
- Masker tidak dibutuhkan untuk orang yang tidak bergejala. Tidak ada bukti bahwa memakai masker jenis apapun dapat melindungi orang yang tidak sakit.
b. Pengendalian administratif
Pengendalian administratif mencakup:
- Pembangunan infrastruktur PPI yang berkesinambungan (rancangan akomodasi) dan aktivitas;
- Memberikan edukasi pada orang yang diobservasi wacana PPI; semua petugas yang melakukan pekerjaan perlu dilatih wacana tindakan pencegahan patokan sebelum pengendalian karantina dijalankan. Saran yang sama wacana tindakan pencegahan standar mesti diberikan kepada semua orang pada dikala kehadiran. Petugas dan orang yang diobservasi mesti memahami pentingnya segera mencari pengobatan jikalau mengalami tanda-tanda;
- Membuat kebijakan tentang pengenalan permulaan dan rujukan dari kasus COVID- 19.
c. Pengendalian Lingkungan
Prosedur pembersihan dan disinfeksi lingkungan harus diikuti dengan benar dan konsisten. Petugas kebersihan perlu diedukasi dan dilindungi dari nanah COVID- 19 dan petugas kebebersihan harus memutuskan bahwa permukaan lingkungan dibersihkan secara terorganisir selama masa observasi:
- Bersihkan dan disinfeksi permukaan yang sering disentuh mirip meja, rangka daerah tidur, dan piranti kamar tidur lainnya saban hari dengan disinfektan rumah tangga yang mengandung larutan pemutih encer (pemutih 1 bagian sampai 99 bab air). Untuk permukaan yang tidak mentolerir pemutih maka mampu memakai etanol 70%;
- Bersihkan dan disinfeksi permukaan kamar mandi dan toilet setidaknya sekali sehari dengan disinfektan rumah tangga yang mengandung larutan pemutih encer (1 bab cairan pemutih dengan 99 bagian air);
- Membersihkan pakaian, seprai, handuk mandi, dan lain-lain, memakai sabun basuh dan air atau mesin basuh di 60–90 °C dengan deterjen biasa dan kering ;
- Harus menimbang-nimbang langkah-langkah untuk memutuskan sampah dibuang di TPA yang terstandar, dan bukan di area terbuka yang tidak diawasi;
- Petugas kebersihan harus mengenakan sarung tangan sekali pakai saat membersihkan atau menanggulangi permukaan, pakaian atau linen yang tercemar oleh cairan badan, dan mesti melakukan kebersihan tangan sebelum dan sesudah melepas sarung tangan.
4.4 Pencegahan dan Pengendalian Infeksi di Fasyankes Pra Rujukan
1. Penanganan Awal lsolasi dan Penanganan Kasus Awal yang sudah dikerjakan wawancara dan anamnesa dan dinyatakan selaku pasien dalam pengawasan segera dilakukan isolasi di RS tumpuan untuk menerima tatalaksana lebih lanjut.
a. Pasien dalam pengawasan diposisikan dalam ruang isolasi sementara yang telah ditetapkan, yaitu:
- Pasien dalam pengawasan menjaga jarak lebih dari 1 meter satu sama lain dalam ruangan yang sama.
- Terdapat kamar mandi khusus yang cuma digunakan oleh pasien dalam pengawasan.
b. Petugas kesehatan menginstruksikan pasien dalam pengawasan untuk melakukan hal-hal sebagai berikut:
- Menggunakan masker medis ketika menanti untuk dipindahkan ke akomodasi kesehatan yang diganti secara berkala atau jika telah kotor.
- Tidak menjamah bab depan masker dan bila tersentuh wajib menggunakan sabun dan air atau pembersih berbahan dasar alkohol.
- Apabila tidak menggunakan masker, tetap menjaga kebersihan pernapasan dengan menutup verbal dan hidung dikala batuk dan bersin dengan tisu atau lengan atas bagian dalam. Diikuti dengan membersihkan tangan menggunakan pembersih berbahan dasar alkohol atau sabun dan air.
c. Petugas kesehatan mesti menghindari masuk ke ruang isolasi sementara. Apabila terpaksa mesti masuk, maka wajib mengikuti prosedur sebagai berikut:
- Petugas memakai APD lengkap.
- Membersihkan tangan menggunakan pembersih berbahan dasar alkohol atau sabun dan air sebelum dan sesudah memasuki ruang isolasi.
d. Tisu, masker, dan sampah lain yang berasal dari dari ruang isolasi sementara mesti diposisikan dalam kontainer tertutup dan dibuang sesuai dengan ketentuan nasional untuk limbah infeksius.
e. Permukaan yang sering disentuh di ruang isolasi harus dibersihkan memakai desinfektan setelah ruangan tamat digunakan oleh petugas yang memakai alat pelindung diri (APD) yang mencukupi.
f. Pembersihan dilaksanakan dengan menggunakan desinfektan yang mengandung 0.5% sodium hypochlorite (yang setara dengan 5000 ppm atau perbandingan 1/9 dengan air).
2. Penyiapan Transportasi Untuk Rujukan Ke RS Rujukan
a. Menghubungi RS referensi untuk menunjukkan gosip pasien dalam pengawasan yang mau dirujuk.
b. Petugas yang hendak melaksanakan rujukan mesti secara berkala menerapkan kebersihan tangan dan mengenakan masker dan sarung tangan medis saat menjinjing pasien ke ambulans.
- Jika merujuk pasien dalam pengawasan COVID-19 maka petugas menerapkan kewaspadaan kontak, droplet dan airborne.
- APD mesti diganti setiap menangani pasien yang berlawanan dan dibuang dengan benar dalam wadah dengan epilog sesuai dengan peraturan nasional wacana limbah infeksius.
c. Pengemudi ambulans harus terpisah dari perkara (jaga jarak sekurang-kurangnyasatu meter). Tidak diperlukan APD jika jarak mampu dipertahankan. Bila pengemudi juga mesti membantu memindahkan pasien ke ambulans, maka pengemudi mesti memakai APD yang tepat lampiran 16)
d. Pengemudi dan perawat pendamping rujukan harus sering membersihkan tangan dengan alkohol dan sabun.
e. Ambulans atau kendaraan angkut mesti dibersihkan dan didesinfeksi dengan perhatian khusus pada area yang bersentuhan dengan pasien dalam pengawasan. Pembersihan menggunakan desinfektan yang mengandung 0,5% natrium hipoklorit (yaitu setara dengan 5000 ppm) dengan perbandingan 1 bab disinfektan untuk 9 bab air.
4.5 Pencegahan dan Pengendalian Infeksi untuk Penanganan Kargo
- Memakai masker apapun jenisnya tidak diusulkan saat mengatasi kargo dari negara/area yang terjangkit.
- Sarung tangan tidak diharapkan kecuali digunakan untuk pinjaman kepada ancaman mekanis, seperti ketika memanipulasi permukaan garang.
- Penggunaan sarung tangan harus tetap menerapkan kebersihan tangan
- Sampai ketika ini, tidak ada isu epidemiologis yang menunjukkan bahwa kontak dengan barang atau produk yang dikirim dari negara/area terjangkit- menjadi sumber penyakit COVID-19 pada insan.
4.6 Pencegahan dan Pengendalian Infeksi untuk Pemulasaran Jenazah
Langkah-langkah pemulasaran mayat pasien terinfeksi COVID-19 dilaksanakan selaku berikut:
- Petugas kesehatan harus melaksanakan kewaspadaan standar dikala mengatasi pasien yang meninggal akhir penyakit menular.
- APD lengkap mesti dipakai petugas yang menanggulangi jenazah kalau pasien tersebut meninggal dalam periode penularan.
- Jenazah mesti terbungkus seluruhnya dalam kantong jenazah yang tidak gampang tembus sebelum dipindahkan ke kamar mayat.
- Jangan ada kebocoran cairan badan yang mencemari bagian luar kantong mayat.
- Pindahkan sesegera mungkin ke kamar mayit sehabis meninggal dunia.
- Jika keluarga pasien ingin menyaksikan jenazah, diijinkan untuk melakukannya sebelum mayit dimasukkan ke dalam kantong jenazah dengan memakai APD.
- Petugas harus memberi penjelasan kepada pihak keluarga wacana penanganan khusus bagi mayat yang meninggal dengan penyakit menular. Sensitivitas agama, adat istiadat dan budaya mesti diamati saat seorang pasien dengan penyakit menular meninggal dunia.
- Jenazah dihentikan dibalsem atau disuntik pengawet.
- Jika akan diotopsi mesti dijalankan oleh petugas khusus, kalau diijinkan oleh keluarga dan Direktur Rumah Sakit.
- Jenazah yang telah dibungkus dihentikan dibuka lagi.
- Jenazah hendaknya diantar oleh mobil mayat khusus.
- Jenazah sebaiknya tidak lebih dari 4 (empat) jam disemayamkan di pemulasaraan mayit.
BAB V
PENGELOLAAN SPESIMEN DAN KONFIRMASI LABORATORIUM
Hasil tes pemeriksaan negatif pada spesimen tunggal, utamanya jika spesimen berasal dari saluran pernapasan atas, belum tentu mengindikasikan ketiadaan nanah. Oleh alasannya adalah itu mesti dilakukan pengulangan pengambilan dan pengujian spesimen. Spesimen terusan pernapasan bagian bawah (lower respiratory tract) sungguh dianjurkan pada pasien dengan tanda-tanda klinis yang parah atau progresif. Adanya patogen lain yang konkret tidak menutup kemungkinan adanya nanah COVID-19, karena sejauh ini peran koinfeksi belum diketahui.
Pengambilan spesimen pasien dalam pengawasan dan orang dalam pemantauan dilaksanakan sebanyak dua kali berturut-turut (hari ke-1 dan ke-2 serta kalau terjadi kondisi perburukan). Pengambilan spesimen kontak erat risiko tinggi dijalankan pada hari ke-1 dan ke- 14.
5.1 Jenis Spesimen
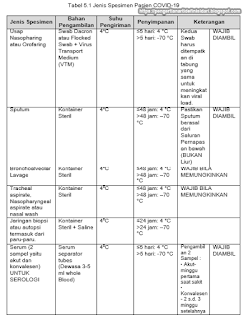 |
| Tabel 5.1 Jenis Spesimen Pasien COVID-19 |
5.2 Pengambilan Spesimen
Sebelum acara pengambilan spesimen dilakukan, mesti memperhatikan universal precaution atau kewaspadaan universal untuk menangkal terjadinya penularan penyakit dari pasien ke paramedis maupun lingkungan sekitar. Hal tersebut mencakup:
1. Selalu mencuci tangan dengan menggunakan sabun/desinfektan SEBELUM dan SESUDAH langkah-langkah.
2. Menggunakan APD
Melihat situasi saat ini, mekanisme penularan masih dalam investigasi maka APD yang dipakai untuk pengambilan spesimen adalah APD lengkap dengan memakai masker minimal N95.
5.2.1 Bahan Pengambilan spesimen
1. Form Pengambilan Spesimen (lampiran 6)
Dapat ditambah daftar nama pasien (agar saat pengambilan tidak terjadi kesalahan) bila pasien lebih dari satu.
2. Spesimen Saluran Pernapasan Bawah (Lower Respiratory Tract)
a. Virus Transport Media (VTM)
b. Dapat dipakai dengan beberapa brand komersil yang sudah siap pakai atau dengan mencampur beberapa bahan (Hanks BBS; Antifungal dan Antibiotik dengan komposisi tertentu) untuk disatukan dalam 1 wadah steril.
c. Swab Dacron atau Flocked Swab
d. Tongue Spatel
e. Kontainer Steril untuk Sputum
f. Parafilm
g. Plastik Klip
h. Marker atau Label
3. Spesimen Darah/Serum :
a. Spuit disposable 3ml atau 5 ml atau Sistem Vacutainer
b. Wing needle (jikalau diperlukan)
c. Kapas alkohol 70%
d. Kapas Kering
e. Vial 1,8 ml atau tabung tutup ulir (wadah Spesimen Serum)
f. Marker atau Label
4. Bahan Pengepakan/Pengiriman Spesimen :
a. Ice pack dan Cold Box (diutamakan sudah menggunakan Sistem tiga lapis)
b. Label Alamat
c. Lakban/Perekat
5.2.2 Tata Cara Pengambilan Spesimen Nasofaring
1. Persiapkan cryotube yang berisi 1,5 ml media transport virus (Hanks BSS + Antibiotika), mampu juga digunakan VTM komersil yang siap pakai (pabrikan).
2. Berikan label yang berisi Nama Pasien dan Kode Nomer Spesimen. Jika label bernomer tidak tersedia maka Penamaan memakai Marker/Pulpen pada bagian berwarna putih di dinding cryotube. (Jangan gunakan Medium Hanks Bila sudah berganti warna menjadi Kuning).
3. Gunakan swab yang terbuat dari dacron/rayon steril dengan tangkai plastik atau jenis Flocked Swab (tangkai lebih elastis). Jangan menggunakan swab kapas atau swab yang mengandung Calcium Alginat atau Swab kapas dengan tangkai kayu, karena mungkin mengandung substansi yang mampu menghambat menginaktifasi virus dan mampu menghambat proses pemeriksaan secara molekuler.
4. Pastikan tidak ada Obstruksi (hambatan pada lubang hidung).
5. Masukkan secara perlahan swab ke dalam hidung, pastikan posisi swab pada septum bawah hidung.
6. Masukkan swab secara perlahan-lahan ke bab nasofaring.
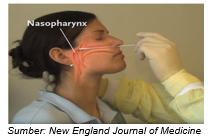 |
| Gambar 5.1 Lokasi Pengambilan Nasopharing |
7. Swab lalu dilakukan gerak memutar secara perlahan.
8. Kemudian masukkan sesegera mungkin ke dalam cryotube yang berisi VTM
9. Putuskan tangkai plastik di daerah verbal cryotube semoga cryotube dapat ditutup dengan rapat.
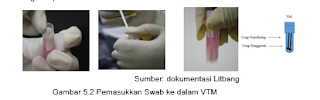 |
| Gambar 5.2 Pemasukkan Swab ke dalam VTM |
10. Pastikan label kode spesimen sesuai dengan instruksi yang ada di formulir/Kuesioner.
11. Cryotube kemudian dililit parafilm dan masukkan ke dalam Plastik Klip. Jika ada lebih dari 1 pasien, maka Plastik Klip dibedakan/terpisah. Untuk menyingkir dari kontaminasi silang.
12. Simpan dalam suhu 4-80C sebelum dikirim. Jangan dibekukan dalam Freezer.
5.2.3 Tata Cara Pengambilan Spesimen Sputum
Pasien berkumur apalagi dulu dengan air, kemudian pasien diminta mengeluarkan dahaknya dengan cara batuk yang dalam. Sputum ditampung pada wadah steril yang anti bocor. Pengambilan sampel sputum dengan cara induksi mampu menjadikan risiko bengkak pelengkap bagi petugas kesehatan.
5.2.4 Tata Cara Pengambilan Spesimen Serum
Sampel serum berpasangan diperlukan untuk konfirmasi, dengan serum permulaan dikumpulkan di minggu pertama penyakit dan serum yang kedua idealnya dikumpulkan 2-3 ahad kemudian. Jika hanya serum tunggal yang mampu dikumpulkan, ini mesti diambil setidaknya 14 hari setelah onset gejala untuk penentuan kemungkinan kasus. Anak-anak dan akil balig cukup akal: diperlukan darah whole blood (3-5 mL) dan disentrifus untuk mendapatkan serum sebanyak 1,5-3 mL. Sedangkan untuk bayi: Minimal 1 ml whole blood dibutuhkan untuk investigasi pasien bayi. Jika memungkinkan, menghimpun 1 ml serum.
5.3 Pengepakan Spesimen
Spesimen pasien dalam pengawasan, probabel atau dikonfirmasi mesti dilakukan tatalaksana sebagai UN3373, “Substansi Biologis, Kategori B”, saat akan diangkut/ditransportasikan dengan tujuan diagnostik atau investigasi. Semua spesimen mesti dikemas untuk menangkal kerusakan dan tumpahan. Adapun sistem yang dipakai adalah dengan menggunakan tiga lapis (Three Layer Pacakging) sesuai dengan fatwa dari WHO dan International Air Transport Association (IATA).
5.4 Pengiriman Spesimen
Pengiriman spesimen orang dalam pemantauan dan pasien dalam pengawasan dikerjakan oleh petugas Dinas Kesehatan dengan menyertakan formulir investigasi spesimen pasien dalam pengawasan/orang dalam pemantauan (Lampiran 6). Sedangkan pengantaran spesimen pada kontak bersahabat harus menambahkan salinan formulir pemantauan harian (Lampiran 2). Pengiriman ke laboratorium penerima harus menunjukkan isu pengiriman spesimen lewat
PHEOC. Untuk wilayah di luar jakarta pengiriman spesimen mampu dilaksanakan memakai jasa kurir door to door. Pada kondisi yang membutuhkan pengantaran port to port, dapat melibatkan petugas KKP lokal. Pengiriman port to port hanya dijalankan kalau spesimen dikirim ke Balitbangkes oleh petugas Ditjen P2P berkoordinasi dengan PHEOC Ditjen P2P. Pengiriman spesimen seharusnya dilakukan paling lama 1×24 jam. Spesimen diantardan ditujukan ke Laboratorium pemeriksa COVID-19 sesuai dengan kawasan masing-masing (lampiran 17). Sesuai KMK Nomor HK.01.07/MENKES/182/2020 wacana Jejaring Laboratorium Pemeriksaan Coronavirus Disease 2019 (COVID-19).
5.5 Konfirmasi Laboratorium
Spesimen yang tiba di laboratorium, akan secepatnya diproses untuk dikerjakan pemeriksaan. Pemeriksaan laboratorium kepada pasien dalam pengawasan COVID-19 dilakukan dengan menggunakan tata cara RT-PCR dan sekuensing. Adapun algoritma pemeriksaannya adalah sebagai berikut :
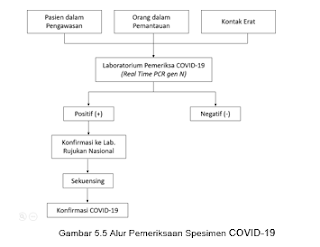 |
| Gambar 5.5 Alur Pemeriksaan Spesimen COVID-19 |
Apabila hasil pemeriksaan terdapat nyata etiologi virus lainnya namun negatif COVID- 19 dan mempunyai relasi epidemiologi yang berpengaruh dengan kontak bersahabat atau riwayat perjalanan dari daerah terserang maka mesti dijalankan pemeriksaan ulang. Karena kemungkinan terjadinya jerawat sekunder belum dimengerti.
Bila spesimen yang diperiksa di laboratorium regional menawarkan hasil faktual maka akan dijalankan konfirmasi ulang oleh Laboratorium Pusat Penyakit Infeksi Prof. Dr. Oemijati – Puslitbang Biomedis dan Teknologi Dasar Kesehatan.
Seluruh hasil pemeriksaan laboratorium pemeriksa mesti diantarkan ke Badan Litbabangkes dan Dirjen P2P cq. PHEOC untuk lalu diteruskan ke Emergency Operation Center (EOC) Pusat Krisis Kesehatan. PHEOC mengantarkan hasil pemeriksaan ke Dinas Kesehatan dan Rumah Sakit yang merawat kasus. Pelaporan satu pintu ini diperlukan dapat lebih membuat lebih mudah banyak sekali pihak terkait supaya mampu berkoordinasi lebih lanjut. Jika hasil investigasi laboratorium nyata, IHR Nasional Fokal Poin memberikan notifikasi ke WHO dalam 1×24 jam.
 |
| Tabel 5.2 Perbedaan Kriteria Kasus dalam Konfirmasi Laboratorium |
BAB VI
KOMUNIKASI RISIKO DAN PEMBERDAYAAN MASYARAKAT
Komunikasi risiko dan pemberdayaan masyarakat (KRPM) merupakan komponen penting yang tidak terpisahkan dalam penanggulangan tanggap darurat kesehatan penduduk , baik secara lokal, nasional, maupun internasional. KRPM dapat menolong menangkal infodemic (penyebaran isu yang salah/hoaks), membangun akidah publik kepada kesiapsiagaan dan tanggapanpemerintah sehingga penduduk dapat menerima berita dengan baik dan mengikuti anjuran pemerintah. Dengan demikian, hal-hal tersebut dapat meminimalkan kesalahpahaman dan mengelola gosip/hoaks kepada kondisi maupun risiko kesehatan yang sedang terjadi.
KRPM menggunakan strategi yang melibatkan penduduk dalam kesiapsiagaan dan respon serta membuatkan intervensi yang mampu diterima dan efektif untuk menghentikan penyebaran wabah yang semakin meluas serta dapat melindungi individu dan komunitas. Di segi lain, upaya ini juga sungguh penting untuk pengawasan, pelaporan masalah, pelacakan kontak, perawatan orang sakit dan perawatan klinis, serta pengumpulan perlindungan masyarakat setempat untuk kebutuhan logistik dan operasional.
KRPM yang disesuaikan dari bimbingan dan pelatihan Risk Communication and Community Engagement, WHO, bertujuan untuk:
- Menyiapkan seni manajemen komunikasi dengan info dan ketidakpastian yang belum diketahui (pemantauan berita/berita di media massa dan media umum, talking point/standby statement pimpinan/juru bicara, siaran pers, temu media, media KIE untuk informasi dan Frequently Asked Question/FAQ, dll).
- Mengkaji kapasitas komunikasi nasional dan sub-nasional (individu dan sumberdaya).
- Mengidentifikasi pemain film utama dan membentuk kemitraan dengan komunitas dan swasta.
- Merencanakan aktivasi dan implementasi rencana acara KRPM
- Melatih anggota Tim Komunikasi Risiko (yang berisikan Humas/Kominfo dan Promosi Kesehatan) sebagai bagian TGC dan staf berpotensi yang lain ihwal planning dan prosedur KRPM.
6.1 Langkah-Langkah Tindakan di dalam KRPM Bagi Negara-Negara yang Bersiap Menghadapi Kemungkinan Wabah
a. Sistem Komunikasi Risiko
- Memastikan bahwa pimpinan pemerintah tertinggi baiklah untuk memasukkan KRPM dalam aktivitas kesiapsiagaan dan respon serta siap untuk mengeluarkan info untuk melindungi kesehatan penduduk secara cepat, transparan dan mudah diakses.
- Meninjau planning KRPM yang ada dan memikirkan untuk penyesuaian wabah abses pernapasan/pneumonia.
- Menyetujui mekanisme untuk merilis informasi secara sempurna waktu seperti mempersingkat rantai birokrasi izin untuk mengumumkan berita terkini.
- Menyiapkan anggaran untuk komunikasi (termasuk saat terjadi eskalasi kasus).
- Membentuk Tim KRPM dan menentukan tugas serta tanggung jawab.
b. Koordinasi internal dan kemitraan
- Mengidentifikasi mitra seperti kementerian/lembaga, pemerintah tempat, organisasi kemasyarakatan, Lembaga Swadaya Masyarakat (LSM), organisasi profesi, petugas kesehatan, badan perjuangan/swasta, dll. Dalam hal ini mampu berkoordinasi dan berkomunikasi dengan Kementerian Luar Negeri, Kementerian Pertanian, Kementerian Dalam Negeri, Kementerian Pariwisata dan Ekonomi Kreatif, Kementerian Komunikasi dan Informatika, Kementerian Perhubungan, agen perjalanan, jejaring RS, dll, bila wabah terjadi sehingga kemitraan ini mesti diaktifkan selaku tim tanggapanKRPM multisektor.
- Menilai kapasitas komunikasi dari semua kawan yang relevan dan mengidentifikasi khalayak sasaran dan terusan komunikasi yang dipakai oleh kawan.
- Merencanakan dan menyepakati peran dan tanggung jawab kegiatan komunikasi lewat SOP (contohnya mengembangkan tugas dan kewenangan dengan pihak-pihak yang bertindak untuk menginformasikan situasi terkini dan tervalidasi, menentukan topik/ problem dan sasaran audiens yang dikerjakan oleh pemangku kepentingan/ mitra, hingga menyesuaikan pesan dan media komunikasinya.
c. Komunikasi publik
- Mengidentifikasi juru bicara di setiap tingkatan, baik setempat maupun nasional, menciptakan daftar keterampilan para juru bicara dalam mengantisipasi bahaya kesehatan penduduk , dan, jikalau dibutuhkan, diberikan training singkat.
- Membuat rancangan pola pesan sebelum diinformasikan kepada publik.
- Mengidentifikasi media utama/mainstream, membuat dan memperbarui daftar jurnalis, serta membina relasi baik dengan media.
- Mengidentifikasi media, kanal komunikasi, influencer (tokoh yang kuat) dan nilai jangkauan potensialnya untuk audiens sebagai target memiliki peluang. Gunakan akses dan influencer yang diandalkan dan banyak diminati oleh audiens target.
d. Keterlibatan komunikasi dengan masyarakat yang terdampak
- Menetapkan metode untuk mengetahui keprihatinan, sikap, dan iman audiens utama.
- Mengidentifikasi sasaran audiens, dan mengumpulkan gosip wacana pengetahuan dan perilakunya (contohnya siapa yang dapat mereka percayai, bagaimana mereka akan mendapatkan info, kebiasaan sehari-hari, keprihatinan mereka, dll).
- Mengidentifikasi influencer (misalnya. tokoh penduduk , tokoh agama, petugas kesehatan, tabib tradisional, dll.) dan jejaring komunitas yang ada (mis. organisasi kemasyarakatan/LSM kesehatan, kelompok wanita (PKK), serikat pekerja, relawan kesehatan masyarakat/aktivis sosial untuk polio, malaria, HIV) yang dapat digunakan kembali untuk pelibatan penduduk
e. Mengatasi ketidakpastian, pandangan, dan administrasi info yang salah/hoaks
- Juru bicara dipersiapkan untuk menawarkan isu permulaan, sebelum memperlihatkan info yang lebih detil dengan persetujuan pimpinan.
- Membangun metode untuk pemantauan informasi/info dan, kalau perlu, menawarkan penjelasan terhadap rumor/gosip/hoaks, dan pertanyaan publik yang menjadi topik terhangat.
f. Pengembangan kapasitas
- Pertimbangkan untuk menyelenggarakan pelatihan yang diharapkan bagi anggota tim KRPM tentang apa yang dimengerti dan tidak dimengerti ihwal COVID-19, planning dan mekanisme ketika ini serta persiapan kawasan untuk kesiapsiagaan dan respon KPRM.
Pesan kunci yang perlu disampaikan terhadap masyarakat lazim di negara yang bersiap menghadapi kemungkinan wabah:
– Mengenali COVID-19 (peneyebab, tanda-tanda, tanda, penularan, pencegahan dan pengobatan)
– Pencegahan yang dapat dijalankan antara lain:
a. Health Advice:
1. Melakukan kebersihan tangan rutin, khususnya sebelum memegang lisan, hidung dan mata; serta sehabis memegang instalasi publik.
2. Mencuci tangan dengan air dan sabun cair serta bilas setidaknya 20 detik. Cuci dengan air dan keringkan dengan handuk atau kertas sekali pakai. Jika tidak ada kemudahan cuci tangan, dapat memakai alkohol 70-80% handrub.
3. Menutup lisan dan hidung ketika bersin atau batuk memakai tisu, atau sisi dalam lengan atas. Tisu yang dipakai dibuang ke daerah sampah dan cuci tangan setelahnya.
4. Ketika memiliki tanda-tanda kanal napas, gunakan masker dan berobat ke kemudahan layanan kesehatan.
b. Travel Advice
1. Hindari kontak dengan hewan (baik hidup maupun mati).
2. Hindari mengonsumsi produk hewan mentah atau setengah matang.
3. Hindari mendatangi pasar basah, peternakan atau pasar hewan.
4. Hindari kontak bersahabat dengan pasien yang memiliki tanda-tanda nanah saluran napas.
5. Patuhi petunjuk keselamatan makanan dan aturan kebersihan.
6. Jika merasa kesehatan tidak nyaman saat di daerah outbreak utamanya demam atau batuk, gunakan masker dan cari layanan kesehatan.
7. Setelah kembali dari kawasan outbreak, konsultasi ke dokter jikalau terdapat gejala demam atau tanda-tanda lain dan beritahu dokter riwayat perjalanan serta gunakan masker untuk menangkal penularan penyakit.
6.2 Langkah-Langkah Tindakan di dalam Respon Awal KRPM bagi Negara-Negara dengan Satu atau Lebih Kasus yang Telah Diidentifikasi
Tujuan:
- Mengadaptasikan dan menerapkan tindakan langkah-langkah dari kesiapsiagaan di atas.
- Membangun dan/atau memelihara iktikad dengan penduduk /kalangan lewat komunikasi dua arah secara rutin dan melibatkan secara berkesinambung untuk menyingkir dari kesalahpahaman, kesalahan informasi, berita/rumor/hoaks, dan pertanyaan yang sering diajukan.
- Mendorong orang untuk melaksanakan upaya pencegahan/santunan dari penularan wabah.
- Mengelola impian dan mengkomunikasikan ketidakpastian.
- Mengkoordinasikan dan mendorong kerja sama di antara para kawan/pemangku kepentingan.
- Mengkaji persepsi risiko permulaan dari penduduk yang terkena pengaruh dan yang berisiko.
- Memberikan gosip dan tutorial secara berkelanjutan.
Langkah langkah-langkah
a. Sistem Komunikasi Risiko
- Menyesuaikan rencana KRPM yang sudah tersedia untuk segera dilakukan dan mengaktifkan tim KRPM.
- Mengidentifikasi dan mengaktifkan juru bicara untuk kondisi darurat.
- Menyusun jadwal untuk kegiatan dan bikinan komunikasi (seni manajemen komunikasi).
- Memantau acara tanggap KRPM dengan mengidentifikasi proses untuk menangguhkan merilis info yang mampu membuat kebingungan di penduduk yang terdampak wabah.
b. Koordinasi internal dan kemitraan
- Mengaktifkan SOP untuk melaksanakan KRPM berkoordinasi dengan kementerian/forum dan mitra pemerintah/swasta.
- Menjalin relasi untuk operasionalisasi KRPM di tingkat setempat, regional, dan nasional.
- Menentukan pihak-pihak yang bertanggung jawab untuk komunikasi internal (ke setiap kementerian/forum) dan eksternal (terhadap publik).
- Berkoordinasi untuk mempersiapkan pesan, konsistensi informasi, dan penyebaran kepada publik.
c. Komunikasi publik
- Mengumumkan kondisi ancaman kesehatan lebih cepat/permulaan dan secara berkelanjutan memutakhirkan data/isu (sesudah dijalankan evaluasi dan analisis risiko).
- Segera memperlihatkan berita terbaru secara terbuka, meskipun tidak lengkap untuk menjelaskan suasana yang terjadi (mengorganisir ketidakpastian), menawarkan akses komunikasi yang gampang diakses publik untuk mendapatkan berita modern (misalnya. hotline, situs resmi, media sosial resmi, dll).
- Menggunakan terusan komunikasi yang terpercaya dan efektif secara berkala untuk dapat dimanfaatkan oleh publik.
- Mengidentifikasi dan mengaktifkan influencer terpercaya untuk membantu menyebarkan konten kasatmata kepada penduduk .
d. Keterlibatan komunikasi dengan penduduk yang terdampak
- Menganalisis persepsi risiko dengan cepat berdasarkan berita formal dan informal yang ada.
- Memetakan publik akseptor pesan untuk tanggap cepat komunikasi (contohnya masyarakat yang terdampak, petugas kesehatan, pemimpin politik, lembaga donor, dll).
- Menerjemahkan bahan KIE ke dalam bahasa yang mudah diketahui masyarakat (baik bahasa setempat maupun nasional) dan menyesuaikan dengan kaidah/literasi bahasa Indonesia.
e. Mengatasi ketidakpastian, persepsi dan administrasi berita yang salah
- Mengkomunikasikan informasi yang boleh dan tidak boleh diketahui oleh publik dengan menerangkan hingga sejauh mana ketidakpastian yang terjadi.
- Mengaktifkan pemantauan pemberitaan dan isu/rumor, memverifikasi data pemantauan, dan menjalankan mekanisme tanggap KRPM.
- Memantau pemberitaan dan gosip/rumor di media massa dan media umum, hotline, isu dari umpan balik petugas kesehatan kepada pasien dan golongan masyarakat, serta menunjukkan tanggapan umpan balik untuk menyesuaikan dengan taktik kenaikan kapasitas KRPM.
f. Peningkatan kapasitas
- Memutakhirkan tutorial modern untuk para pihak yang terlibat di dalam KRPM.
- Melatih anggota baru/perhiasan dari tim KRPM.
- Menentukan pemimpin pelatihan, anggota, dan juru bicara yang tercantum di dalam tutorial KRPM yang disesuaikan kebutuhan.
Pesan kunci yang perlu disampaikan terhadap penduduk biasa di negara dengan satu atau lebih masalah yang sudah diidentifikasi pada dasarnya sama dengan yang negara yang bersiap menghadapi kemungkinan wabah. Selain upaya pencegahan, perlu juga diinformasikan upaya pengendalian antara lain:
– Jika mengalami tanda-tanda demam (≥380C) atau ada riwayat demam dibarengi dengan salah satu tanda-tanda gangguan pernapasan mirip batuk, pilek, sakit tenggorokan, sesak napas dan mempunyai faktor risiko terjadinya COVID-19 secepatnya mendatangi fasyankes terdekat.
– Informasi hotline:
Masyarakat lazim: hotline COVID-19 (telp: 021-5210411/HP 081212123119) Petugas kesehatan: EOC, PHEOC
– Informasi rumah sakit acuan yang menangani kasus.
Pemerintah perlu mengeluarkan travel advisory saat telah dilaporkan ada 1 perkara yang teridentifikasi dan jika terjadi penambahan kasus maka perlu mempertimbangkan mengeluarkan travel warning bagi pelaku perjalanan.
6.3 Media Promosi Kesehatan
Berikut ini merupakan pola media promosi kesehatan yang dapat disebarluaskan kepada penduduk perihal jerawat COVID-19.
 |
| Gambar 6.1 Contoh Media Promosi Kesehatan COVID-19 |
Anda dapat mendownload file yang terdapat pada goresan pena pengertianartidefinisidari.blogspot.com diatas dari situs resmi Kementerian Kesehatan Republik Indonesia (Kemkes RI) di https://infeksiemerging.kemkes.go.id/download/REV-03_Pedoman_P2_COVID-19_Maret2020.pdf
Baca:
KESIMPULAN PEDOMAN PENCEGAHAN DAN PENGENDALIAN CORONAVIRUS DIEASE (COVID-19) REVISI KE-3 TERBARU
Daftar Pustaka Dari Pedoman Pencegahan Pengendalian Virus Corona yang diterbitkan oleh Kementerian Kesehatan RI Direktorat Jenderal Pencegahan dan Pengendalian Penyakit (P2P):
1. Kementerian Kesehatan Republik Indonesia. 2017. Peraturan menteri kesehatan Republik Indonesia Nomor 27 Tahun 2017 Tentang Pedoman PPI. Pencegahan dan Pengendalian Infeksi (PPI).
2. Kementerian Kesehatan Republik Indonesia. 2017. Pedoman Kesiapsiagaan Menghadapi MERSCoV di Indonesia.
3. World Health Organization (WHO). 2020. https://www.who.int/health-topics/coronavirus. Diakses 18 Januari 2020.
4. World Health Organization (WHO).2020.Global surveillance for human infection with novel-coronavirus(2019-ncov).https://www.who.int/publications-detail/global-surveillance- for-human-infection-with-novel-coronavirus-(2019-ncov). Diakses 20 Januari 2020.
5. World Health Organization (WHO).2020.Global surveillance for human infection with novel-coronavirus(2019-ncov). https://www.who.int/publications-detail/global-surveillance- for-human-infection-with-novel-coronavirus-(2019-ncov) Interim 31 Januari 2020. Diakses 31 Januari 2020.
6. World Health Organization (WHO).2020. Laboratory testing for 2019 novel coronavirus (2019-nCoV) in suspected human cases. https://www.who.int/publications- rincian/laboratory-testing-for-2019-novel-coronavirus-in-suspected-human-cases. Diakses 17Januari 2020
7. World Health Organization (WHO).2020. Clinical management of severe acute Respiratory infection when novel coronavirus (nCoV) infection is suspected. https://www.who.int/internal-publications-rincian/clinical-management-of-severe-acute- respiratory-infection-when-novel-coronavirus-(ncov)-infection-is-suspected. Diakses 11 Januari 2020.
8. World Health Organization (WHO).2020. Home care for patients with suspected novel coronavirus (nCoV) infection presenting with mild symptoms and management of contacts. https://www.who.int/internal-publications-detail/home-care-for-patients-with- suspected-novel-coronavirus-(nCoV)-infection-presenting-with-mild-symptoms-and- management-of-contacts. Diakses 20 Januari 2020
9. World Health Organization (WHO).2020. Infection prevention and control during health care when novel coronavirus (nCoV) infection is suspected. https://www.who.int